АНАМНЕЗ ПРИСТУПА
ЖАЛОБЫ
СХЕМА ИНФОРМАЦИОННОГО ОБСЛЕДОВАНИЯ БОЛЬНОГО ОКП
Основные этапы экстренной помощи
1. Несколько резких ударов ребром ладони (или кулаком) в прекардиальную область.
2. Обеспечение проходимости дыхательных путей.
3. Искусственное дыхание и наружный массаж сердца.
4. Дефибрилляция (при констатации фибрилляции, которая может развиться при крайней степени гипоксии ).
5. Экг-диагноз - (асистолия, фибрилляция), если возможно в данной ситуации.
6. Медикаментозное лечение. [ 9 ].
И пока врач оказывает помощь, кто-либо из окружающих (если это произошло вне лечебного учреждения, на улице), вызывает скорую помощь, причем, вызывая, он должен указать предположительный диагноз, сообщенный ему врачом ( полная а – в блокада с приступом МЭС ), тогда можно надеяться, что прибудет специализированная бригада и помощь будет оказана в максимально полном ( с учетом обстановки ) объеме.
Вот, что такое полная а-в блокада на ЭКГ, связанный с ней, осложнивший ее приступ МЭС, как это должен понимать врач скорой помощи..
Достаточно часто мы встречаемся с ЭКГ-заключением «признаки ранней реполяризации» (Рис.19, приложение 1)). Это значит, что зубец S закруглён, начальная часть сегмента ST за счет закругления может быть слегка приподнята над изолинией, что создает впечатление его элевации. Некоторые врачи-функционалисты так и пишут «ST с тенденцией к элевации». Поэтому, если функционалист напишет «признаки ранней реполяризации», то при наличии соответствующей клинической картины опытный врач поймёт это как начальные проявления острой коронарной патологии с необходимостью принятия адекватных лечебных и тактических мер. Если же врач в таком заключении не увидит никакой угрозы, его мысль не пойдёт дальше заключения функционалиста. Практика даёт нам множество подобных примеров. Из них следует, что при наличии патологической электрокардиограммы врач скорой помощи должен представить, как клинически может проявиться данная ЭКГ-картина, (а не только удовлетвориться её «узнаванием»), потребуется ли оказание экстренной медицинской помощи, короче говоря,врач скорой помощи должен прогнозировать ситуацию. И в этом тоже особенность скорой помощи. Точно так же нужно выстраивать ход рассуждений при других проявлениях ИБС.
Записи врача в истории болезни должны быть чёткими, живыми, они должны отражать всё существенное,
важное, качественное, не упускать индивидуальной
окраски симптомов и внутренней картины болезней, харак-
терных для данного больного.
И. А. Кассирский.
Для лучшего уяснения особенностей информационного обследования больного (так иногда называют выяснение жалоб и сбор анамнеза) автор счел нужным изложить этот раздел подробно, так как условия догоспитального этапа отличаются от стационарного, поэтому и информационное обследование имеет свою специфику.
Врача скорой помощи интересуют только жалобы, заставившие больного обратиться за помощью в связи с данным ухудшением. Поэтому они и носят название – ведущие жалобы. Весьма вероятно, что больной, особенно, если это пожилой человек, будет предъявлять обилие жалоб, не относящихся к сегодняшнему приступу. Задача врача отделить нужную информацию от второстепенной, чтобы сконцентрировать внимание именно на ведущих жалобах. В этом случае предпочтительнее активная форма сбора анамнеза. Причем делать это нужно в корректной форме, чтобы не создать условий для возникновения конфликта.
( ANAMNESIS ACCESSUS )
В отличие от схемы, которой учат в высших и средних медицинских учебных заведениях, пригодной, в основном, для условий госпитального этапа, В. А. Фиалко предложена принципиально иная схема информационного обследования больного [15]. После выяснения ведущих жалоб следует анамнез приступа ( А П ). Под АП понимают сбор данных, касающихся, в первую очередь, остроприступного периода заболевания (состояния ). Иногда при впервые возникшем состоянии, при внезапной потере сознания во время опроса, или при отсутствии сознания на момент приезда врача, АП может оказаться одним из немногих источников необходимой информации, которая даст нужное направление диагностическому мышлению врача. АП имеет логическую связь с ведущим симптомокомплексом, прежде всего, с ведущими жалобами.
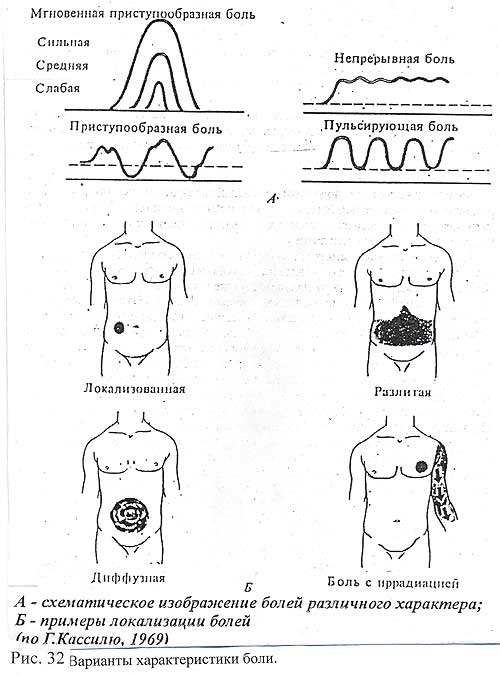
Особенность сбора анамнеза – он проводится в параллельном сравнении данного приступа (посиндромно или посимптомно ), с такими же приступами, имевшими место ранее. Все о данномприступе: когда возник, что послужило причиной, чем пытался купировать, каков эффект. Если больной не может назвать причину – отразить в карте и это обстоятельство. Были ли ранее подобные приступы, есть ли отличие, в чем ? Чем в прошлом удавалось купировать. Есть ли отличие в причинах возникновения и в течении сегодняшнего приступа. Если есть отличие – в чем оно. Здесь также предпочтительнее активная форма сбора анамнеза. Если у врача сложится представление об идентичности сегодняшнего приступа – не следует торопиться с выводами. В силу давности предыдущего приступа, в силу ослабления памяти пожилого больного, он может забыть некоторые детали. Еще один вопрос поможет внести ясность: вызывал ли раньше скорую помощь по поводу аналогичных приступов. 1. Вызывал – подтверждение идентичности прежних приступов. 2. Сегодня впервые. Значит сегодняшний приступ имеет отличие, что поможет врачу принять правильное решение. Если предыдущий приступ сопровождался такими «похожими» состояниями, как отек легких, гипертензивный криз, ОНМК, ТИА – то такая «похожесть» должна врача насторожить, а не успокоить. При наличии жалоб на боли в сердце, за грудиной – выяснить характер болей, иррадиацию, локализацию (см. выше). Запись ЭКГ – обязательна. Варианты характеристики боли, различная их локализация представлены на рис.32.
Такое пристальное внимание к данному приступу позволит получить информацию, достаточную для решения диагностической задачи, выбора адекватной помощи, тактики. Собирая анамнез, работник скорой помощи должен проявить умение, если хотите – искусство для получения необходимых данных. Анализ карт врачей скорой помощи, проводимый врачами оргметодотдела, врачами-интернами (при выполнении ими дипломных работ), показывает, что в основе ошибочных диагнозов можно выделить несколько основных причин:
1. Неполное (некачественное) проведение информационного обследования (выяснения жалоб и сбор анамнеза. Прежде всего – анамнеза приступа).
2. Путаница в понятиях «приступообразная боль» при ИБС с болями, возникшими и меняющими свой характер при перемене положения тела при заболеваниях опорно-двигательного аппарата.
3. Неправильная интерпретация данных ЭКГ, отсутствие анализа всех элементов ЭКГ, особенно при сравнении с ранее снятыми. Игнорирование проведения медикаментозных проб после оказания помощи при неубедительных данных на ЭКГ.
Иногда в врач, допустивший диагностическую ошибку может заявить, что сегодня большая нагрузка, было много вызовов, он спешил. Такие заявления не могут характеризовать врача положительно, так как количество в ущерб качеству не может служить оправданием в любом деле, а тем более во врачебном .
Следует также остановиться на неправильном, формальном применении «Канадской классификации тяжести стенокардии». Упоминание о ней в выписных справках воспринимается некоторыми врачами как некая догма, что и приводит к ошибкам. Тогда как вдумчивый, аналитический подход к оценке сегодняшнего приступа при сравнении с классом, указанным в справке, позволят увидеть разницу, переход в следующий (по тяжести) функциональный класс: удлинение, учащение или усиление имеющихся в прошлом приступов, т. е. признаки дестабилизации течения болезни, на что обращал внимание ещё Б. П. Кушелевский в 50-х годах прошлого столетия. Таким образом, при грамотном применении указанная классификация будет не источником ошибок, а подспорьем в постановке правильного диагноза.
Что касается вошедшего в употребление диагноза ОКС со стойким подъемом сегмента ST или без стойкого подъема, то сам факт элевации говорит об острой ишемии миокарда и не задача врача скорой помощи прогнозировать сколь долго будет сохраняться элевация. Даже если в присутствии бригады скорой помощи, под влиянием активной терапии элевация сегмента ST станет менее выражена, больной подлежит госпитализации. Разница может быть лишь в выборе специфической терапии. Поэтому дифференциация форм ОКС может иметь значение для выбора метода экстренной медицинской помощи, а не для решения вопроса о показании к госпитализации. «Больные с подозрением на ОКС без подъема сегмента ST (нестабильная стенокардия, предынфарктное состояние) – должны быть немедленно госпитализированы в специализированные отделения неотложной кардиологии. В большинстве случаев острого коронарного синдрома с подъемом сегмента ST формируется инфаркт миокарда» [19].