Лекция 4. Механические повреждения тела и оказание первой помощи
Раной называется повреждение, характеризующееся нарушением целостности кожных покровов, слизистых оболочек, а иногда и глубоких тканей и сопровождающееся болью, кровотечением и зиянием.
Боль в момент ранения вызывается повреждением рецепторов и нервных стволов. Ее интенсивность зависит от:
количества нервных элементов в зоне поражения;
реактивности пострадавшего, его нервно-психического состояния;
характера ранящего оружия и быстроты нанесения травмы (чем острее оружие, тем меньшее количество клеток и нервных элементов подвергается разрушению, а, следовательно, и боль меньше; чем быстрее наносится травма, тем меньше болевых ощущений).
Кровотечение зависит от характера и количества разрушенных при ранении сосудов. Наиболее интенсивное кровотечение бывает при разрушении крупных артериальных стволов.
Зияние раны определяется ее величиной, глубиной и нарушением эластических волокон кожи. Степень зияния раны также связана с характером тканей. Раны, располагающиеся поперек направления эластических волокон кожи, обычно отличаются большим зиянием, чем раны, идущие параллельно им.
В зависимости от характера повреждения тканей раны могут быть огнестрельными, резаными, колотыми, рубленными, ушибленными, размозженными, рваными, укушенными и др.
Огнестрельные раны возникают в результате пулевого или осколочного ранения и могут быть сквозными, когда имеются входное и выходное раневые отверстия, слепыми, когда пуля или осколок застревают в тканях, и касательными, при которых пуля или осколок, пролетая по касательной, повреждает кожу и мягкие ткани, не застревая в них. В мирное время часто встречаются дробовые ранения являющиеся результатом случайного выстрела на охоте, неосторожного обращения с оружием, реже вследствие преступных действий. При дробовом ранении, нанесенном с близкого расстояния, образуется большая рваная рана, края которой имбибированы порохом и дробью.
Резаные раны – результат воздействия острого режущего орудия (нож, стекло, металлическая стружка). Они имеют ровные края и малую зону поражения, но сильно кровоточат.
Колотые раны наносят колющим оружием (штык, шило, игла и др.). При небольшой зоне повреждения кожи или слизистой они могут быть значительной глубины и представляют большую опасность в связи с возможностью поражения внутренних органов и заноса в них инфекции. При проникающих ранениях груди возможно повреждение внутренних органов грудной клетки, что приводит к нарушению сердечной деятельности, кровохарканью и кровотечению через ротовую и носовую полости. Проникающие ранения живота могут быть с повреждением и без повреждения внутренних органов: печени, желудка, кишечника, почек и др., с их выпадением или без выпадения из брюшной полости. Особенно опасны для жизни пострадавших одновременные повреждения внутренних органов грудной клетки и брюшной полости.
Рубленные раны наносят тяжелым острым предметом (шашка, топор и др.). Они имеют неодинаковую глубину и сопровождаются ушибом и размозжением мягких тканей.
Ушибленные, размозженные и рваные раны являются следствием воздействия тупого предмета. Они характеризуются неровными краями и пропитаны кровью и омертвленными тканями на значительном протяжении. В них часто создаются благоприятные условия для развития инфекции.
Укушенные раны наносят чаще всего собаки, редко дикие животные. Раны неправильной формы, загрязнены слюной животных. Течение этих ран осложняется развитием острой инфекции. Особенно опасны раны после укусов бешенных животных.
Раны могут быть поверхностными или глубокими, которые, в свою очередь, могут быть непроникающими и проникающими в полость черепа, грудной клетки, брюшную полость. Проникающие ранения особенно опасны.
При проникающих ранениях груди возможно повреждение внутренних органов грудной клетки, что является причиной кровоизлияний. При кровоизлиянии в ткани кровь пропитывает их, образуя припухлость, называемую кровоподтеком. Если кровь пропитывает ткани неравномерно, то вследствие раздвигания их образуется ограниченная полость, наполненная кровью, называемая гематомой.
Проникающие ранения живота, как уже отмечалось, могут быть с повреждением и без повреждения внутренних органов, с их выпадением или без выпадения из брюшной полости. Признаками проникающих ранений живота, кроме раны, является наличие в нем разлитых болей, напряжение мышц брюшной стенки, вздутие живота, жажда, сухость во рту. Повреждение внутренних органов брюшной полости может быть и при отсутствии раны, в случае закрытых травм живота.
Все раны считаются первично зараженными. Микробы могут попасть в рану вместе с ранящим предметом, землей, кусками одежды, воздухом, а также при прикосновении к ране руками. При этом попавшие в рану микробы могут вызвать ее нагноение. Мерой профилактики заражения ран является наиболее раннее наложение на нее асептической повязки, предупреждающей дальнейшее поступление в рану микробов.
Другим опасным осложнением ран является их заражение возбудителем столбняка. Поэтому с целью его профилактики при всех ранениях, сопровождающихся загрязнением, раненому вводят очищенный противостолбнячный анатоксин или противостолбнячную сыворотку.
Большинство ран сопровождается опасным для жизни пострадавшего осложнением в виде кровотечения. Под кровотечением понимается выхождение крови из поврежденных кровеносных сосудов. Кровотечение может быть первичным, если возникает сразу же после повреждения сосудов, и вторичным, если появляется спустя некоторое время.
В зависимости от характера поврежденных сосудов различают артериальные, венозные, капиллярные и паренхиматозные кровотечения.
Наиболее опасно артериальное кровотечение, при котором за короткий срок из организма может излиться значительное количество крови. Признаками артериального кровотечения является алая окраска крови, ее вытекание пульсирующей струей.
Венозное кровотечение, в отличие от артериального, характеризуется непрерывным вытеканием крови без явной струи. При этом кровь имеет более темный цвет.
При венозном кровотечении кровь темно-красного цвета. В отличие от артериального кровотечения, истекает медленной струей, поскольку давление в венах гораздо ниже, чем в артериях. Кровотечение из крупных вен (бедренной, подключинной, яремной) представляет опасность для жизни больного как в результате быстрой кровопотери, так и в связи с возможной воздушной эмболией (нарушения кровоснабжения органа или ткани вследствие закупорки сосуда).
Оказание помощи:
1. Наложить давящую бинтовую повязку. Давящую повязку накладывают для сдавливания вен и прекращения кровотечения. Начало бинта фиксируют на теле левой рукой, а правой, натягивая, разматывают бинт слева направо. Накладывают 2-3 круговых фиксирующих тура один на другой, затем бинтуют в косом направлении (спирально), на 1/2 или на 2/3 прикрывая предыдущий ход. Повязку лучше накладывать сверху вниз и завязывать на более тонкой части конечности.
2. Придать конечности возвышенное положение (выше уровня сердца). При этом давление в венах становится близким к нулевому, что способствует остановке кровотечения.
Капиллярное кровотечение возникает при повреждении мелких сосудов кожи, подкожной клетчатки и мышц. При капиллярном кровотечении кровоточит вся поверхность раны. Всегда опасно для жизни паренхиматозное кровотечение, которое возникает при повреждении внутренних органов: печени, селезенки, почек, легких.
Кровотечения могут быть наружные и внутренние. При наружном кровотечениикровь вытекает через рану кожных покровов и видимых слизистых оболочек или из полостей. При внутреннем кровотечении кровь изливается в ткани, орган или полости, что носит название кровоизлияний. При кровоизлиянии в ткани кровь пропитывает их, образуя припухлость, называемую инфильтратом или кровоподтеком. Если кровь пропитывает ткани неравномерно и вследствие раздвигания их образуется ограниченная полость, наполненная кровью, ее называют гематомой. Острая потеря 1-2 л крови может привести к смерти.
Одним из опасных осложнений ран является болевой шок, сопровождающийся нарушением функций жизненно важных органов. Для профилактики шока раненому вводят шприц-тюбиком противоболевое средство, а при его отсутствии, в случае если нет проникающего ранения живота, дают алкоголь, горячий чай, кофе.
Прежде чем приступить к обработке раны, ее нужно обнажить. При этом верхнюю одежду в зависимости от характера раны, погодных и местных условий или снимают, или разрезают. Сначала снимают одежду со здоровой стороны, а затем - с пораженной. В холодное время года во избежание охлаждения, а также в экстренных случаях при оказании первой помощи пораженным, находящимся в тяжелом состоянии, одежду разрезают в области раны. Нельзя отрывать от раны прилипшую одежду; ее надо осторожно обстричь ножницами.
Для остановки кровотечения используют прижатие пальцем кровоточащего сосуда к кости выше места ранения, придание поврежденной части тела возвышенного положения, максимальное сгибание конечности в суставе, наложение жгута или закрутки и тампонаду.
Способ пальцевого прижатия кровоточащего сосуда к кости применяется на короткое время, необходимое для приготовления жгута или давящей повязки. Кровотечение из сосудов нижней части лица останавливается прижатием челюстной артерии к краю нижней челюсти. Кровотечение из раны виска и лба останавливается прижатием артерии впереди уха. Кровотечение из крупных ран головы и шеи можно остановить прижатием сонной артерии к шейным позвонкам. Кровотечение из ран на предплечье останавливается прижатием плечевой артерии посредине плеча. Кровотечение из ран кисти и пальцев рук останавливается прижатием двух артерий в нижней трети предплечья у кисти. Кровотечение из ран нижних конечностей останавливается прижатием бедренной артерии к костям таза. Кровотечение из ран на стопе можно остановить прижатием артерии, проходящей по тыльной части стопы.
На мелкие кровоточащие артерии и вены накладывается давящая повязка: рана накрывается несколькими слоями стерильной марли, бинта или подушечки из индивидуального перевязочного пакета. Поверх стерильной марли кладется слой ваты и накладывается круговая повязка, причем перевязочный материал, плотно прижатый к ране, сдавливает кровеносные сосуды и способствует остановке кровотечения. Давящая повязка успешно останавливает венозное и капиллярное кровотечение.
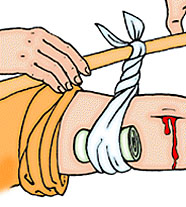
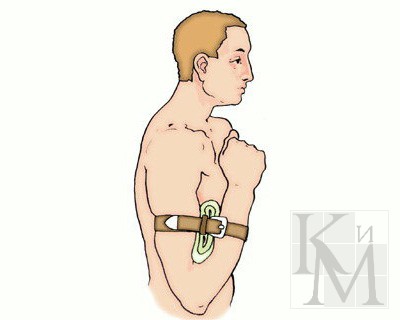
Однако при сильном кровотечении следует наложить выше раны жгут или закрутку из подручных материалов (ремень, носовой платок, косынка). Жгут накладывается следующим образом. Часть конечности, где будет лежать жгут, обертывают полотенцем или несколькими слоями бинта (подкладка). Затем поврежденную конечность приподнимают, жгут растягивают, делают 2 – 3 оборота вокруг конечности, чтобы несколько сдавить мягкие ткани, и закрепляют концы жгута с помощью цепочки и крючка или завязывают узлом (см. рис.). Правильность наложения жгута проверяется прекращением кровотечений из раны и исчезновением пульса на периферии конечности. Затягивайте жгут до остановки кровотечения. Через каждые 20-30 минут расслабляйте жгут на несколько секунд, чтобы стекла кровь и затягивайте снова. Всего можно держать затянутый жгут не более 1,5–2 часов. При этом раненую конечность следует держать приподнятой. Чтобы контролировать длительность наложения жгута, своевременно его снять или произвести ослабление, под жгут или к одежде пострадавшего прикрепляют записку с указанием даты и времени (час и минуты) наложения жгута.
При наложении жгута нередко допускают серьезные ошибки:
1) накладывают жгут без достаточных показаний – его следует применять лишь в случаях сильного артериального кровотечения, которое невозможно остановить другими способами;
2) жгут накладывают на обнаженную кожу, что может вызвать ее ущемление и даже омертвение;
3) неправильно выбирают места для наложения жгута – его надо накладывать выше (центральнее) места кровотечения;
4) неправильно затягивают жгут (слабое затягивание усиливает кровотечение, а очень сильное – сдавливает нервы).
После остановки кровотечения кожа вокруг раны обрабатывается раствором йода, марганцовки, бриллиантовой зелени, спиртом, водкой или, в крайнем случае, одеколоном. Ватным или марлевым тампоном, смоченном одной из этих жидкостей, кожу смазывают от края раны снаружи. Не следует заливать их в рану, т.к. это, во-первых, усилит боль, а, во-вторых, повредит ткани внутри раны и замедлит процесс заживления. Рану нельзя промывать водой, засыпать порошками, накладывать на нее мазь, нельзя непосредственно на раневую поверхность прикладывать вату – все это способствует развитию инфекции в ране. Если в ране находится инородное тело, ни в коем случае не следует его извлекать.
В случае выпадения внутренностей при травме живота, их нельзя вправлять в брюшную полость. В этом случае рану следует закрыть стерильной салфеткой или стерильным бинтом вокруг выпавших внутренностей, положить на салфетку или бинт мягкое ватно-марлевое кольцо и наложить не слишком тугую повязку. При проникающем ранении живота нельзя ни есть, ни пить.
После завершения всех манипуляций рана закрывается стерильной повязкой. При отсутствии стерильного материала чистый кусок ткани проведите над открытым пламенем несколько раз, потом нанесите йод на то место повязки, которое будет соприкасаться с раной.
Носовое кровотечение — излияние крови через воспаленную или травмированную слизистую оболочку носа. Носовые кровотечения могут быть местного или общего характера. К местным причинам следует отнести травмы носа, повреждение пальцем слизистой оболочки переднего отдела носовой перегородки, удаление ссохшихся корок, кровоточащие опухоли и язвы в носу. Из общих причин следует указать инфекционные заболевания, которые могут сопровождаться носовым кровотечением (дифтерия,скарлатина, грипп), болезни крови (лейкоз, гемофилия, тромбоцитопеническая пурпура),гипертоническую болезнь, гломерулонефрит. Самым частым местом кровотечений является передняя часть носовой перегородки на расстоянии 1см от входа в нос. Угрозу для больного представляют тяжелые кровопотери, которые сопровождаются развитиеманемии.
Кровотечение начинается обычно внезапно без видимой причины. Количество потерянной крови может маскироваться, если она стекает в ротоглотку и заглатывается. Кровотечение чаще само собой останавливается. В ряде случаев оно продолжается длительное время и может сопровождаться жалобами на обморочное состояние, головокружением, холодным потом, слабостью, мягким пульсом и сердцебиением; кожа и конъюнктива бледнеют, давление падает. Поставить диагноз не представляет трудности, но не всегда легко найти место кровотечения при риноскопии.
При небольшом кровотечении в обычных условиях можно прижать пальцем крыло носа той половины, из которой течет кровь, к носовой перегородке. Затем человека посадить и ватным шариком, смоченным перекисью водорода, закрыть вход в нос. На переносицу и лоб положить холодные примочки или лед. Если эти меры не помогают, рекомендуется высморкаться и вставить тампон, смоченный в растворе нафтизина или адреналина. При тяжелых кровотечениях показана госпитализация.
При травмах головы на рану могут накладываться повязки с использованием косынок, стерильных салфеток и липкого пластыря. Выбор типа повязки зависит от расположения и характера раны.
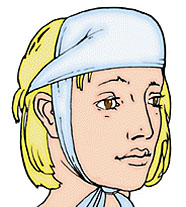
Так на раны волосистой части головы накладывается повязка в виде «чепца», которая укрепляется полоской бинта за нижнюю челюсть. От бинта отрывают кусок размером до 1 м и кладут его серединой поверх стерильной салфетки, закрывающей раны, на область темени, концы спускают вертикально вниз впереди ушей и удерживают в натянутом состоянии. Вокруг головы делают круговой закрепляющий ход, затем, дойдя до завязки, бинт оборачивается вокруг нее и ведут косо на затылок. Чередуя ходы бинта через затылок и лоб, каждый раз направляя его более вертикально, закрывают всю волосистую часть головы. После этого 2-3 круговыми ходами укрепляют повязку. Концы завязывают бантом под подбородком.
 Пращевидная повязка на лоб. Ранения мягких тканей волосистой части головы всегда опасны. Они могут сопровождаться обильными кровотечениями, повреждением костей черепа, ушибом мозга (сотрясение) или кровоизлиянием в мозг (гематома), возникновением отека мозга и воспалением оболочек мозга (менингит, энцефалит). Признаками повреждений мозга и костей черепа, развития воспалительных осложнений являются головная боль, тошнота, нарушения зрения и чувствительности кожи конечностей или слабость в них, подъем температуры тела, помрачение сознания вплоть до его потери.
Пращевидная повязка на лоб. Ранения мягких тканей волосистой части головы всегда опасны. Они могут сопровождаться обильными кровотечениями, повреждением костей черепа, ушибом мозга (сотрясение) или кровоизлиянием в мозг (гематома), возникновением отека мозга и воспалением оболочек мозга (менингит, энцефалит). Признаками повреждений мозга и костей черепа, развития воспалительных осложнений являются головная боль, тошнота, нарушения зрения и чувствительности кожи конечностей или слабость в них, подъем температуры тела, помрачение сознания вплоть до его потери.
Оказание помощи:
1. Очистить и промыть рану. Рану, загрязненную землей или любыми другими инородными предметами, необходимо очистить, используя пинцет или сделать это руками. Затем рану тщательно промывают перекисью водорода или слабым раствором марганцовки (2-3 крупинки на стакан, желательно кипяченой, воды). Можно промыть рану водопроводной водой. При сильном кровотечении прежде всего необходимо остановить кровотечение.
2. Обработать кожу вокруг раны. Перед обработкой кожи необходимо выстричь волосы на расстоянии двух сантиметров вокруг раны. Затем края раны аккуратно смазать раствором йода, зеленки (бриллиантовая зелень), насыщенным раствором марганцовки или спиртом. При этом категорически не допускается попадание спирта в рану.
3. Остановить кровотечение. При кровотечениях из раны волосистой части головы наиболее эффективно тампонирование ее стерильной салфеткой или стерильным бинтом. Можно использовать марлю, вату или любую чистую ткань. Тампон плотно прижимают к краям и дну раны на 10-15 минут. Если кровотечение не останавливается, то на введенный в рану тампон накладывают давящую повязку.
4. Наложить повязку (желательно стерильную). Наложение повязки на рану волосистой части головы осуществляют следующим образом: от бинта оторвать кусок (завязку) размером около 1 м, положить его на область темени, концы опускают вертикально вниз спереди от ушей; сам больной или кто-нибудь из помощников удерживает их в натянутом состоянии. Тур бинта начинают с левой стороны на уровне лба, переходят на правую сторону назад на затылок, таким образом делают два тура с обязательной фиксацией первого тура. Третий тур бинта оборачивают вокруг завязки то слева, то справа, так что бы он на 1/2 или 2/3 перекрывал предыдущий тур бинта. Каждый последующий тур ведут все выше и выше, пока вся волосистая часть головы не будет забинтована. Последний тур бинта привязывают к оставшейся вертикальной части завязки с любой стороны. Вертикальные концы завязки закрепляют под подбородком.
5. Приложить холод. На повязку в области раны накладывают холод. Охлаждение области ранения уменьшает кровотечение, боль и отек. Можно приложить пузырь со льдом, лед, завернутый в полиэтиленовый пакет, наполненную холодной водой грелку или смоченную холодной водой ткань. По мере согревания лед меняют. Как правило, холод достаточно держать в месте ушиба 2 часа, поступая следующим образом: 15-20 минут холод держат на месте повреждения, затем на 5 минут его снимают, а новую порцию льда накладывают вновь на 15-20 минут и т.д.
6. Обратиться к врачу. Внешние признаки травмы головы не всегда отражают состояние пострадавшего. Невидимые внутренние повреждения чреваты опасностью для жизни пострадавшего. Нельзя медлить с обращением к врачу. Во всех случаях ранения головы необходимо без промедления обратиться к врачу.
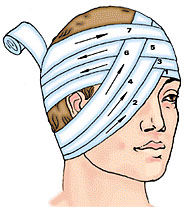
При ранении шеи, гортани или затылка накладывается крестообразная повязка. Круговыми ходами бинт сначала укрепляют вокруг головы, а затем выше и позади левого уха его спускают в косом направлении вниз на шею. Далее бинт идет по правой боковой поверхности шеи, закрывает ее переднюю поверхность и возвращается на затылок, проходит выше правого и левого уха, повторяет сделанные ходы. Повязка закрепляется ходами бинта вокруг головы.
При обширных ранах головы, их расположении в области лица лучше накладывать повязку в виде «уздечки». После 2-3 закрепляющих круговых ходов через лоб бинт ведут по затылку на шею и подбородок, делают несколько вертикальных ходов (3-5) через подбородок и темя, затем из-под подбородка бинт идет по затылку. На нос, лоб и подбородок накладывают пращевидную повязку. Под повязку на раненую поверхность подкладывают стерильную салфетку или бинт.
Повязку на глаз начинают с закрепляющего хода вокруг головы, затем бинт ведут с затылка под правое ухо на правый глаз или под левое ухо на левый глаз и после этого начинают чередовать ходы бинта: один – через глаз, второй – вокруг головы.
Оказание помощи:
1. Наложить повязку. Стерильную салфетку или небольшой кусочек стерильного бинта накладывают на поврежденный глаз (использовать вату категорически запрещается). Затем делают несколько фиксирующих туров бинта вокруг головы через лоб и затылок. Начинают бинтовать со лба: делают два тура вокруг головы и затем бинт опускают вниз на затылок, ведут под ухом с больной стороны через щеку вверх, закрывая им больной глаз. Делают косой тур несколько выше предыдущего и так, чередуя круговые и косые повороты, закрывают всю область глаза. При отсутствии бинта марлю, закрывающую глаз, можно фиксировать отдельными полосками лейкопластыря через переносицу на височную область или со лба на щеку.
2. Дать обезболивающее лекарство. Можно дать пострадавшему обезболивающие препараты для уменьшения травматического шока.
3. Немедленно доставить пострадавшего к врачу-окулисту. Перевозить пострадавшего лучше в положении лежа на спине, повернув голову на здоровую сторону. Категорически противопоказано промывать глаза растворами антисептиков или закапывать лекарственными средствами
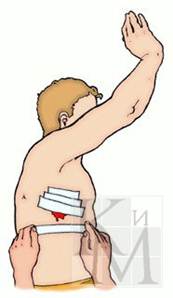
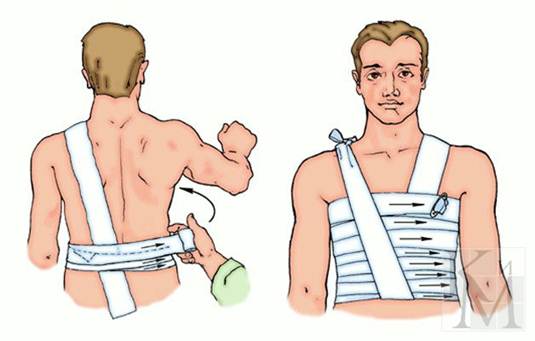
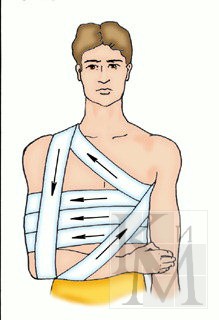
На грудь накладывают спиральную или крестообразную повязку. Для спиральной повязки отрывают конец бинта длиной около 1,5 м, кладут его на здоровое надплечье и оставляют висеть косо на груди. Бинтом, начиная снизу со спины, спиральными ходами (2-9) бинтуют грудную клетку. Свободно висящие концы бинта связывают. Крестообразную повязку на грудь накладывают снизу круговыми, фиксирующими 2-3 ходами бинта, далее со спины справа на левое надплечье, фиксирующим круговым ходом, снизу через правое надплечье, опять вокруг грудной клетки. Конец бинта последнего кругового хода закрепляют булавкой. 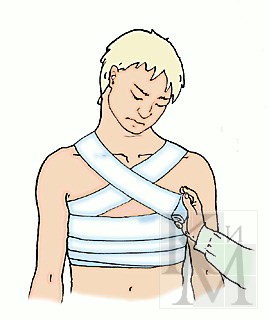
При проникающих ранениях грудной клетки на рану надо наложить внутренней стерильной поверхностью прорезиненную оболочку, а на нее стерильные подушечки пакета индивидуального перевязочного и туго забинтовать. При отсутствии пакета герметичная повязка может быть наложена с использованием лейкопластыря. Полоски пластыря, начиная на 1-2 см выше раны, черепицеобразно приклеивают к коже, закрывая таким образом всю раневую поверхность. На лейкопластырь кладут стерильную салфетку или стерильный бинт в 3-4 слоя, далее слой ваты и туго забинтовывают. Особую опасность представляют ранения, сопровождающиеся пневмотораксом со значительным кровотечением. В этом случае наиболее целесообразно закрыть рану воздухонепроницаемым материалом (клеенкой, целлофаном) и наложить повязку с утолщенным слоем ваты или марли.
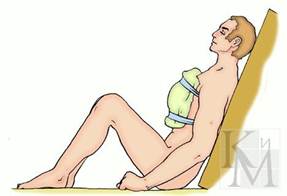
На верхнюю часть живота накладывается стерильная повязка, при которой бинтование проводится последовательными круговыми ходами снизу вверх. На нижнюю часть живота накладывают колосовидную повязку на живот и паховую область. Она начинается с круговых ходов вокруг живота, затем ход бинта с наружной поверхности бедра переходит вокруг него по наружной поверхности бедра, и далее опять делают круговые ходы вокруг живота. Небольшие непроникающие раны живота, фурункулы закрываются наклейкой с использованием лейкопластыря.
Рана живота может быть различных размеров. Она может проникать в брюшную полость или заканчиваться в пределах брюшной стенки. Повреждения поверхностных слоев передней брюшной стенки редко сопровождаются значительными кровотечениями, в то время как глубокие ранения (проникающие в брюшную полость) могут сопровождаться повреждениями кишечника, селезенки, печени, поджелудочной железы и почек. Ранения живота сопровождаются резкой болью, бледностью кожи, общей слабостью, головокружением, потерей сознания. В этих случаях задержка с оказанием врачебной помощи смертельно опасна.
Оказание помощи:
1. Очистить и промыть рану. Кожу вокруг раны обработать раствором йода или перманганата калия (марганцовки), бриллиантового зеленого (зеленки), спиртом (водкой). Необходимо следить, чтобы растворы не попадали в рану, так как при этом резко усиливается боль и замедляется заживление раны.
2. Наложить на рану повязку. Выпавшее через рану содержимое брюшной полости (петли кишки, сальник) нельзя вправлять. Повязку накладывают прямо на них. Для этого рану закрывают любым сухим (желательно стерильным или проглаженным) материалом: марлей, салфетками, хлопчатобумажной тканью и накладывают бинтовую повязку, туры которой проводят вокруг живота через спину, снова на живот, перекрывая друг друга на 1/2 или 1/3. При отсутствии бинта повязку можно закрепить полотенцем, простыней или другим материалом, чтобы узел находился на боковой поверхности туловища.
3. На повязку в области раны положить холод. Охлаждение области раны способствует уменьшению боли, остановке кровотечения. На повязку в области раны накладывают пузырь со льдом или завернутый в полиэтиленовый пакет лед, грелку, наполненную холодной водой и т.п. Их меняют по мере согревания через 10-15 минут. Холод надо держать на ране до прибытия в больницу или осмотра пострадавшего врачом.
4. Пострадавший с ранением живота должен быть срочно доставлен к врачу (в положении лежа). Медлить недопустимо, так как есть большая опасность развития перитонита (воспаления брюшины), тогда помощь пострадавшему будет крайне затруднена.
Меры предосторожности:
Пострадавшим с ранениями живота категорически запрещается давать еду, воду и любые лекарственные средства. При проникающих ранениях живота предмет, находящийся в ране нельзя вынимать, этим сможет заняться только врач.

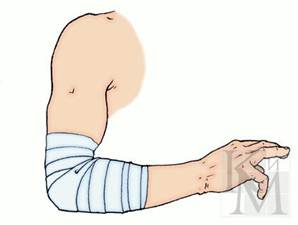
На верхние конечности обычно накладывают спиральные, колосовидные и крестообразные повязки. Спиральную повязку на палец начинают ходом вокруг запястья, далее бинт ведут по тылу кисти к ногтевой фаланге и делают спиральные ходы бинта от конца до основания и обратным ходом по тылу кисти закрепляют бинт на запястье. Крестообразную повязку при повреждении ладонной или тыльной поверхности кисти накладывают, начиная с фиксирующего хода на запястье, а далее по тылу кисти на ладонь. На плечо и предплечье накладывают спиральные повязки, бинтуя снизу вверх, периодически перегибая бинт. Повязку на локтевой сустав накладывают, начиная 2-3 ходами бинта через локтевую ямку и далее спиральными ходами бинта, попеременно чередуя их на предплечье и плече с перекрещиванием в локтевой ямке.
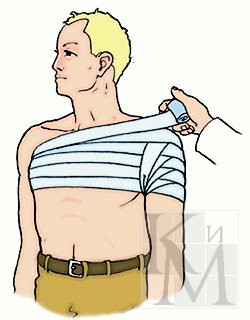
На плечевой сустав повязку накладывают, начиная от здоровой стороны из подмышечной впадины по груди и наружной поверхности поврежденного плеча сзади через подмышечную впадину плечо по спине через здоровую подмышечную впадину на грудь и, повторяя ходы бинта, пока не закроют весь сустав, закрепляют конец на груди булавкой.
Повязки на нижние конечности в области стопы и голени накладываются так. Повязку на область пятки накладывают первым ходом бинта через наиболее выступающую ее часть, далее поочередно выше и ниже первого хода бинта, а для фиксации делают косые и восьмиобразные ходы бинта. На голеностопный сустав накладывают восьмиобразную повязку. Первый фиксирующий ход бинта делают выше лодыжки, далее вниз на подошву и вокруг стопы, затем бинт ведут по тыльной поверхности стопы выше лодыжки и возвращаются на стопу, затем на лодыжку, закрепляют конец бинта круговыми ходами выше лодыжки.

На голень и бедро накладывают спиральные повязки так же, как на предплечье и плечо.
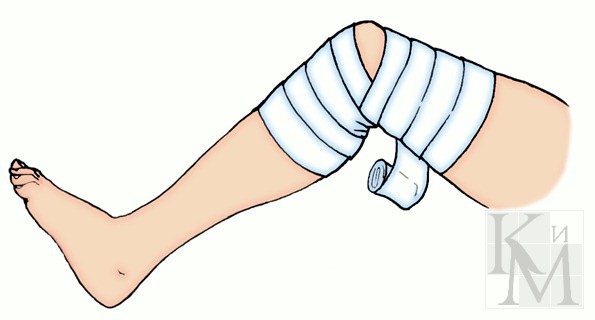
Повязку на коленный сустав накладывают, начиная с кругового хода через надколенную чашечку, а затем ходы бинта идут ниже и выше, перекрещиваясь в подколенной ямке.
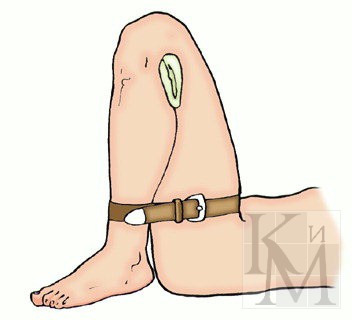
На раны в области промежности накладывается Т-образная бинтовая повязка или повязка с помощью косынки.
При оказании первой помощи при ранениях может также осуществляться по показаниям иммобилизация пораженной области и транспортировка в медицинское учреждение.
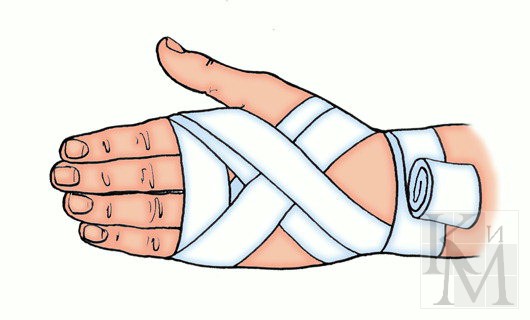
Ушиб – наиболее распространенный вид повреждения мягких тканей, когда не нарушается целостность кожного покрова. Ушибы возникают в результате воздействия на мягкие ткани тупых предметов, при падении или ударе о твердые предметы. Для ушибов характерны сильная боль в момент получения и в первые часы после травмы, сохранение в течение определенного времени болезненности и затруднения движения в области травмированной части тела, а также появление на месте ушиба припухлости и кровоподтека (синяка). При ушибах могут повреждаться поверхностно расположенные ткани и внутренние органы. При оказании первой помощи пострадавшему накладывают давящую повязку, придают возвышенное положение пострадавшей части тела, применяют холод на месте ушиба (лед или холодную воду в пузыре, холодную примочку), создают покой.
Иногда в результате ушиба возникает носовое кровотечение. В этом случае пострадавшего следует усадить, немного наклонив туловище вперед. В кровоточащую ноздрю засунуть ватный тампон, смоченный 3% раствором перекиси водорода или просто холодной водой, зажать ноздрю пальцами и держать так примерно 5 минут. На область носа можно положить пузырь со льдом или кусочек ткани, смоченной холодной водой. Не следует класть пострадавшего горизонтально или сильно закидывать голову назад, т.к. кровь, попадая в глотку, может вызвать рвоту. Если кровь идет сильно и, несмотря на все усилия, не останавливается необходимо вызвать скорую медицинскую помощь.
При травмах головы возможен ушиб или сотрясение головного мозга. Признаками ушиба головного мозга являются головные боли, поташнивание, иногда рвота, сознание у пострадавшего сохранено. Сотрясение головного мозга сопровождается потерей сознания, тошнотой и рвотой, сильными головными болями, головокружением. Первая помощь при ушибе и сотрясении головного мозга заключается в создании полного покоя пораженному и применении холода на голову.
Сильные ушибы груди или живота могут сопровождаться повреждением внутренних органов и внутренним кровотечением. В этом случае на место ушиба необходимо положить холод и срочно доставить пораженного в медицинское учреждение.
Для транспортировки пораженного применяются санитарные носилки. При их отсутствии носилки можно изготовить из подручных материалов: из двух жердей, соединенных деревянными распорами и переплетенных лямками (веревкой, ремнями), из тюфячной наволочки и двух жердей, из двух мешков и двух жердей и т.п. Можно переносить пораженного на спине, на плече, на руках с использованием и без использования подручных средств (лямок, ремней и др.).
Перелом – это полное или частичное нарушение целости кости, возникшее при внешнем механическом воздействии. Переломы могут быть закрытыми и открытыми. При закрытых переломах не нарушается целостность кожных покровов, при открытых – в месте перелома имеется рана. Наиболее опасны открытые переломы.
Основные признаки переломов: боль, припухлость, кровоподтек, ненормальная подвижность в месте перелома, нарушение функции конечности. При открытых переломах в ране могут быть видны обломки костей.
При открытом переломе края открытой раны (по ее окружности) обработайте так же, как и в случае ранения.
При переломе (открытом или закрытом) конечности исключите возможность ее движения. Неподвижность (иммобилизация) в месте перелома обеспечивают наложением специальных шин или подручными средствами путем фиксации двух близлежащих суставов (выше и ниже перелома). Предварительно шину следует выстелить ватой, мхом, тряпкой и т.п. Основные виды шин: металлические лестничные и сетчатые, фанерные, специальная деревянная Дитерихса. Подручными средствами для изготовления шин могут служить полоски фанеры, палки, тонкие доски, различные бытовые предметы, используя которые можно обеспечить неподвижность в месте перелома.
При переломе костей черепа пораженного укладывают на носилки животом вниз, под голову (лицо) подкладывают мягкую подстилку с углублением или используют ватно-марлевый круг.
Поврежденные верхнюю и нижнюю челюсти фиксируют пращевидной повязкой, при этом голову поворачивают набок во избежание западения языка, который может закрыть дыхательное горло и вызвать удушье.
При переломах ключицы на область надплечий накладывают два ватно-марлевых кольца, которые связывают на спине, руку подвешивают на косынке.
При переломах ребер на грудную клетку в состоянии выдоха накладывают тугую бинтовую повязку или стягивают грудную клетку полотенцем и зашивают его.
При переломах костей таза пораженного укладывают на спину на твердый щит (фанеру, доски), под колени подкладывают скатанное пальто или одеяло, так, чтобы нижние конечности были полусогнуты в коленных суставах и слегка разведены в стороны.
При переломах позвоночника в грудном и поясничном отделах пострадавшего укладывают на твердый щит животом вниз, а при переломах в шейном отделе – на спину.
Классификация переломов АО
В основе любых действий врача, будь то обследование или лечение, изучение или обучение и т.д., должны быть объективные данные, правильно собранные, ясно изложенные и легко доступные. Это ознаменовало начало развития рабочей системы классификации переломов.
Конечно же идея классифицирования переломов не была нова. Напротив, практически каждый перелом имел по крайней мере одну собственную классификацию. Однако такие классификации зачастую были обособленными и некоординированными, что делало их бесполезными для проведения, например, сравнительного анализа результатов лечения при различных методиках лечения. Нужен был такой классификационный протокол, который бы являлся не только универсальным в применении, но и был универсально принят везде. Maurice Muller с коллегами поставили перед собой такую задачу, о ее трудности говорит тот факт, что классификация появилась только в 1990 г., когда АО Classification of Long Bones была опубликована в третьем издании АО Руководства по внутреннему остеосинтезу. Работа над классификацией переломов аксиального скелета, а также переломов стопы и кисти, продолжается по сей день.
Эта система представляет собой способ не только документировать перелом, но и понять его в биомеханическом и биологическом смысле.
Принципы классификации переломов.
Если хирург намерен использовать предлагаемую классификацию полностью, то первичным звеном является определение того, что Мюллер называл «сутью» перелома. Это то, что придает конкретному перелому только ему присущую особенность и позволяет отличить один тип перелома от другого. После этого следует процесс «обличения» в слова и действия того, что хирург понимает как первичные характеристики перелома, как его можно лечить и какие исходы можно ожидать при правильном лечении.
Поэтому ключом классификации является его правильное описание. Каждая кость или сегмент кости пронумерованы, а длинные кости разделены на три сегмента.
Перелом каждого костного сегмента затем подразделяется на три типа, последние в свою очередь – на три группы, каждая из которых – на три подгруппы.
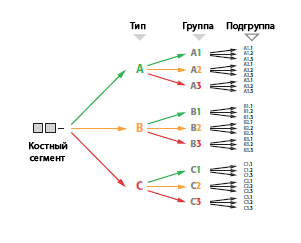
Окончательное подразделение каждой группы на подгруппы зачастую возможно только после операции, когда более точно установлены все особенности перелома.
Эти группы разделяются в восходящем порядке исходя из тяжести повреждения, т.е. исходя из морфологической сложности перелома, трудности его лечения и прогноза.
Внутри классификации наименование перелома складывается из ответов на следующие вопросы:
§ Какая кость?
§ Какой сегмент кости?
§ Какой тип перелома?
§ Какая группа?
§ Какая подгруппа?
Кости, сегменты, типы и группы.
Подгруппы представляют собой три различных вариации внутри одной группы.
На каждом иерархическом уровне врач отвечает задает вопрос, который должен иметь один или два возможных ответа.
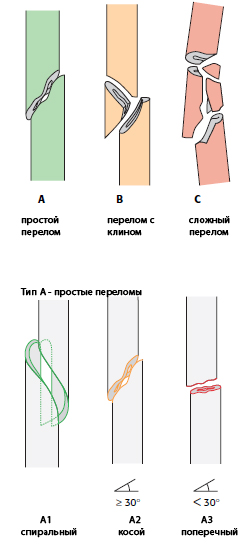
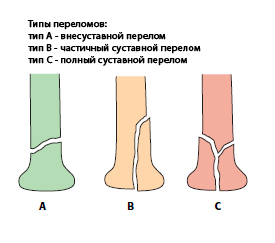
Так, если перелом – диафизарный длинной кости, то первый «бинарный» касается его тяжести – «Он простой или фрагментированный?», если перелом простой, тип А, следующий вопрос касается механизма – «Он спиральный и сгибательный».
Если перелом спиральный, то он классифицируется как А1.
Бинарный метод еще хорош тем, что если выбор между двумя ответами сделать невозможно, то возможно мы имеем неадекватный снимок и требуется дополнительное исследование. В некоторых ситуациях используются дополнительные «модификаторы» и «квалификации» для более полного выражения всей сложности имеющегося перелома.
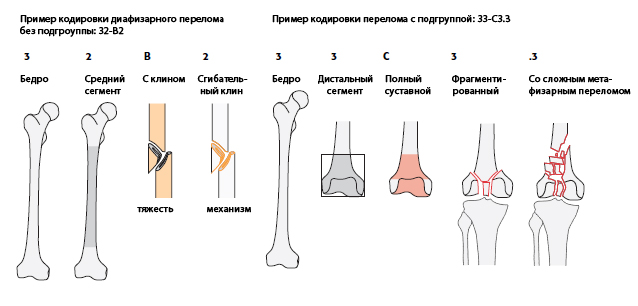
Кодировка диагноза таким образом образуется исходя из его анатомической локализации и морфологических характеристик. Ответы на вопросы, изложенные выше, образуют пятизначных код: ХХ-ХХ.Х Он состоит из первых двух чисел – «локализации», буквы, соответствующей типу перелома, и двух цифр, отражающих морфологическую характеристику перелома. Для использования этой системы необходимо знать, что означает та аббревиатура.
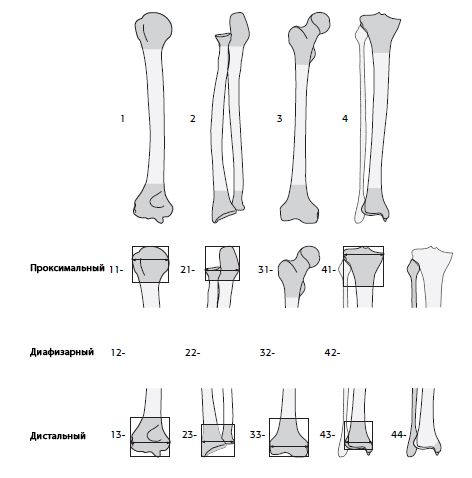
Каждая длинная кость имеет три сегмента:
1 = проксимальный сегмент
2 = средний (диафизарный) сегмент
3 = дистальный сегмент
И исключение для дистальной голени:
4 = лодыжечный сегмент
Длинная кость обычно делится на диафизарный, два эпифизарных и два метафизарных сегмента. Чтобы определить границы между средним (диафизарным) и концевыми сегментами, используется квадрат, стороны которого имеют такую же длину, как и наиболее широкая часть эпифиза (исключения – сегменты 31- и 44-).
В этой классификации нет разделения между эпифизом и метафизом. Они рассматриваются как один сегмент, поскольку морфология метафизарного перелом отражается на лечении и прогнозе суставного перелома.
Классификация переломов (2-я)
Переломы костей (fractura ossis) - это нарушение их целости под влиянием внешних воздействий или травмирующих факторов.
Классификация переломов имеет огромное значение в постановке правильного диагноза.
Классификация переломов по этиологическому фактору:
· Травматические
· Нетравматические (патологические).
Патологические (нетравматические) переломы возникают вторично при таких заболеваниях, как:
1. Остеомиелит
2. Генетически детерминированный несовершенный остеогенез
3. Гиперпаратиреоидная остеодистрофия
4. Костные кисты
5. Доброкачественные и злокачественные опухоли кости
6. Метастазы в кость*
* Чаще всего в кость метастазируют опухоли молочных желез, почек, предстательной железы, легких и желудка.
Классификация переломов в зависимости от повреждения кожных покровов:
1. Открытые
· Первичнооткрытые
· Вторичнооткрытые
2. Закрытые.
· Неполные
· Полные
Первичнооткрытые переломы – кожа повреждается травмирующей силой, ломающей кость; Вторичнооткрытые переломы - мягкие ткани и кожа перфорированы изнутри острым концом костного отломка. Рана, при вторичнооткрытом переломе, обычно небольшая (равна диаметру конца отломка, перфорирующего кость). Как при первичнооткрытом, так и при вторичнооткрытом переломе имеет место первичное микробное загрязнение зоны перелома с последующим развитием нагноения и остеомиелита.
При неполных переломах целость всей кости не нарушена (краевые переломы, отрывы бугорков костей).
По локализации костного дефекта различают переломы:
· Диафизарные
· Метафизарные
· Эпифизарные
Так же выделяют и эпифизеолиз (нарушение целости кости у детей и подростков по ходу ростковой зоны).
Эпифизарные - это, как правило, внутрисуставные переломы.
Метафизарные ещё называют околосуставными.
Классификация переломов в зависимости от высоты расположения:
· Переломы в нижней трети кости
· В средней трети
· В верхней трети.
По степени «оскольчатости» выделяют переломы:
· Многооскольчатые
· Крупнооскольчатые
В зависимости от направления плоскости излома различают:
· Поперечные
· Косые
· Винтообразные
· Продольные
Классификация переломов по наличию смещения:
· Переломы без смещения отломков
· Переломы со смещением.
Виды смещения в зависимости от смещающего фактора:
· Первичное (возникает в момент перелома под влиянием травмирующей силы)
· Вторичное (возникает под влиянием сокращения мышц после перелома);
В зависимости от пространственной ориентации отломков различают смещения:
· По длине
· По ширине
· Под углом
· Ротационные
Угловые смещения кости в сегменте с двумя длинными костями (предплечье, голень) называют еще аксиальным смещением.
Классификация переломов по клиническому состоянию:
· Стабильные
· Нестабильные
При стабильных переломах наблюдается поперечная линия излома.
При нестабильных переломах (косые, винтообразные) появляется вторичное смещение (по причине нарастающей посттравматической мышечной ретракции).
Переломовывихи встречаются в суставах, когда вместе с вывихом наблюдается перелом кости, образующей сустав.
Вывих и перелом в пределах одного сегмента конечности происходят, когда травмирующая сила ломает диафиз кости и вывихивает один из суставных концов этой кости или вывихивает головку другой кости при повреждениях предплечья. Примером перелома и вывиха в пределах одного сегмента являются повреждения Монтеджи и Галеацци.
Главной опасностью при переломах может оказаться травматический шок, основной причиной которого являются болевые ощущения. Особенно часто развивается шок при открытых переломах с артериальным кровотечением.
Травматический шок – опасное для жизни осложнение тяжелых поражений, которое характеризуется расстройством деятельности центральной нервной системы, кровообращения, обмена веществ и других жизненно важных функций.
Причиной шока могут быть однократные или повторные тяжелые травмы. Особенно часто шок наступает при больших кровотечениях, в зимнее время – при охлаждении раненого.
В зависимости от времени появления признаков шока, он может быть первичным и вторичным.
Первичный шок появляется в момент нанесения травмы или вскоре после нее. Вторичный шокможет возникать после оказания помощи пораженному вследствие небрежной его транспортировки.
В развитии травматического шока различают две фазы – возбуждение и торможение. Фаза возбуждения развивается сразу же после травмы как ответная реакция организма на сильнейшие болевые раздражители. При этом пораженный проявляет беспокойство, мечется от боли, кричит, просит о помощи. Эта фаза кратковременная (10-20 минут) и не всегда может быть обнаружена при оказании первой медицинской помощи. Вслед за ней наступает торможение: при полном сознании пораженный не просит о помощи, заторможен, безучастен к окружающему, все жизненно важные функции угнетены, тело холодное, лицо бледное, пульс слабый, дыхание едва заметное.
В зависимости от тяжести течения различают четыре степени травматического шока: легкую, средней тяжести, тяжелое шоковое состояние, крайне тяжелое шоковое состояние.
Основные виды профилактики шока: устранение или ослабление боли после получения травмы, остановка кровотечения, исключение переохлаждения, бережное выполнение приемов первой медицинской помощи и щадящая транспортировка. При оказании первой медицинской помощи пораженному в состоянии шока необходимо остановить опасное для жизни кровотечение, ввести шприц-тюбиком противоболевое средство, защитить от холода, при наличии переломов провести транспортную иммобилизацию.
В тех случаях, когда шприц-тюбик с противоболевым средством отсутствует, пораженному в состоянии шока, если нет проникающего ранения живота, можно дать алкоголь (вино, водку, разведенный спирт), горячий чай, кофе. Пораженного укрывают одеялом и как можно быстрее бережно на носилках транспортируют в медицинское учреждение.
Важно также помнить, что при наличии перелома кровоостанавливающий жгут можно накладывать на самые минимальные сроки.
Переломы не всегда легко распознать, поэтому в сомнительных случаях первую медицинскую помощь оказывают так же, как при переломах.
Основное правило оказание первой медицинской помощи при переломах – выполнение в первую очередь тех приемов, от которых зависит сохранение жизни пораженного: остановка артериального кровотечения, предупреждение травматического шока, а затем наложение стерильной повязки на рану и проведение иммобилизации табельными или подручными средствами.
Основная цель иммобилизации – достижение неподвижности костей в месте перелома. При этом уменьшаются боли, что способствует предупреждению травматического шока. Приемы проведения иммобилизации должны быть щадящими.
Способы и очередность выполнения приемов первой медицинской помощи при переломах определяется тяжестью и локализацией (местом) перелома, наличием кровотечения или шока. При наложении повязки на рану и проведении иммобилизации нельзя допустить смещения обломков костей и превращения закрытого перелома в открытый.
Вывихи – смещение суставной поверхности костей одна относительно другой. Вывих характеризует припухлость, изменение конфигурации сустава, сильные боли при малейшем движении. Поэтому первая помощь при вывихе должна быть направлена, прежде всего, на уменьшение боли - холодные примочки и лед на пострадавшее место, а при наличии - применение обезболивающих средств (анальгина, амидопирина). Затем следует зафиксировать конечность в том положении, которое она приняла после травмы и обратиться к врачу. Недопустимо “вправлять” вывих самостоятельно.
Вывих - стойкое смещение суставных концов костей за пределы их нормальной подвижности, иногда с разрывом суставной сумки и связок и выходом суставного конца одной из костей из сумки (при травмах, заболеваниях суставов).
Основные признаки травматического вывиха: резкая боль, изменения формы сустава, невозможность движений в нем или их ограничение. При попытке произвести движение боли в суставе резко усиливаются. В отличие от ушиба, при котором боли и нарушения функции нарастают постепенно, при вывихе движения в суставе нарушаются сразу. Чаще всего вывихи бывают плечевого и локтевого суставов, большого пальца и тазобедренного сустава. Вправление вывихов производят в основном ручными приемами, но для выполнения их нужны специальные знания и навыки, неумелые попытки могут лишь увеличить тяжесть повреждения.
Оказание помощи:
1. При оказании первой помощи нужно закрепить пострадавшую конечность так, чтобы не изменить положения вывихнутого сустава. Для этого наложить фиксирующую повязку типа косынка или шину; можно прибинтовать руку к туловищу.
2. К месту вывиха нужно приложить грелку с холодной водой или льдом, либо смоченное холодной водой полотенце.
3. Вывих должен быть немедленно вправлен, поэтому пострадавшего нужно доставить в ближайшую больницу.
Меры предосторожности:
При вывихе нельзя применять согревающие компрессы.
Растяжения связок чаще всего бывают в голеностопном и кистевом суставах. Признаками растяжения являются резкая боль, быстро проявляющаяся припухлость, кровоподтек, болезненность движений в суставе. При растяжении необходимо придание возвышенного положения пострадавшей части тела, применение холода и обезболивающих средств, а также тугая повязка на сустав и обеспечение покоя и неподвижности.
Растяжение связок и боли в голеностопном суставах возникают при сильном воздействии на сустав или неправильном движении, превышающем нормальную подвижность в суставе, что ведет к повреждению капсулы и связок сустава и сопровождается сильной болью. Могут быть подкожные кровоизлияния, отечность. Помощь надо оказывать немедленно.
Самошиацу на точки, расположенные:
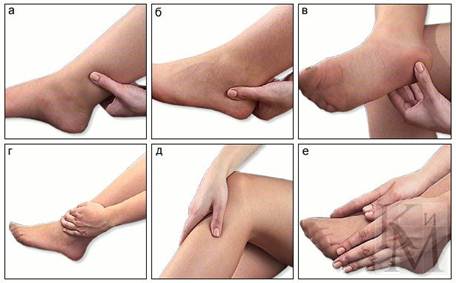
1) выше и ниже боли на 1-2 см - надавливание статическое в течение 1 минуты, затем поглаживание и круговое давление ладонью на поврежденное место в течение 2-3-5 минут, пока не уменьшится боль; в области пятки; на линии сустава; ниже коленного сустава; поверхностный массаж голеностопного сустава;
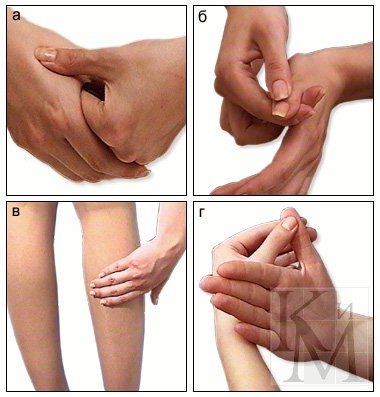
2) если этого воздействия недостаточно для устранения боли - Шиацу на точки кисти между 1 и 2 пястными костями - 1-2 минуты и у основания ногтя больших пальцев попеременно справа и слева, предпочтительно надавливать кончиком большого пальца; на подушечки большого пальца стопы. Шиацу на мышцы, связанные с поврежденным суставом. Хотя после Шиацу боль прекращается, тем не менее она может возникать при ходьбе, физической нагрузке и причинять большое беспокойство больному, поэтому необходимо проводить лечение длительное время.
В условиях длительного сдавливания мягких тканей отдельных частей тела, нижних или верхних конечностей при попадании человека в завал может развиться очень тяжелое поражение, получившее название синдрома длительного сдавливания конечностей или травматического токсикоза. Оно обусловлено всасыванием в кровь токсических веществ, являющихся продуктами распада размозженных мягких тканей.
Пораженные с травматическим токсикозом жалуются на боли в поврежденной части тела, тошноту, головную боль, жажду. На поврежденной части видны ссадины и вмятины, повторяющиеся очертания выступающих частей давивших предметов. Кожа бледная, местами синюшная, холодная на ощупь. Поврежденная конечность через 30-40 мин после освобождения ее начинает быстро отекать.
В течение травматического токсикоза различают 3 периода: ранний, промежуточный и поздний. В раннем периоде сразу же после травмы и в течение двух часов пораженный возбужден, сознание сохранено, он пытается освободиться из завала, просит о помощи. После пребывания в завале в течение двух часов наступает промежуточный период. В организме нарастают токсические явления. Возбуждение проходит, пораженный становится относительно спокойным, подает о себе сигналы, отвечает на вопросы, периодически может впадать в дремотное состояние, отмечается сухость во рту, жажда, общая слабость. В поздний период общее состояние пострадавшего резко ухудшается: появляется возбуждение, неадекватная реакция на окружающее, сознание нарушается, возникает бред, озноб, рвота, зрачки сначала сильно суживаются, а затем расширяются, пульс слабый и частый. В тяжелых случаях наступает смерть.
При оказании первой медицинской помощи при синдроме длительного сдавливания после извлечения пострадавшего из завала на раны и ссадины накладывают стерильную повязку. Если у пораженного холодные, синюшного цвета, сильно поврежденные конечности, на них накладывают выше места сдавливания жгут. Это приостанавливает всасывание токсических веществ из раздавленных мягких тканей в кровеносное русло. Жгут надо накладывать не очень туго, чтобы полностью не нарушить притока крови к поврежденным конечностям. В случаях, когда конечности теплые на ощупь и повреждены не сильно, на них накладывают тугую бинтовую повязку. После наложения жгута или тугой бинтовой повязки поврежденные конечности обкладывают пузырями со льдом или тканью, смоченной холодной водой, а самому пораженному вводят противоболевое средство, а при его отсутствии ему дают алкоголь, горячий чай, кофе и тепло укрывают. Поврежденные конечности, даже при отсутствии переломов, иммобилизуют шинами или с помощью подручных средств, и как можно скорее доставляют пораженного в медицинское учреждение.