Внезапные ухудшения состояния здоровья больных сахарным диабетом
ВНЕЗАПНЫЕ СОСТОЯНИЯ ПРИ ЗАБОЛЕВАНИЯХ ЭНДОКРИННОЙ СИСТЕМЫ, ОРГАНОВ ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА И МОЧЕВЫДЕЛЕНИЯ
К внезапным ухудшениям состояния здоровья при сахарном диабете, которые развиваются в течение минут, часов или дней, грозят инвалидностью либо смертью, относят гипергликемию и гипогликемию. Учитель, находящийся рядом с больным диабетом ребенком, обязан распознать эти случаи и оказать адекватную помощь.
Гипергликемия (диабетическая кома) развивается при высоком содержании в крови глюкозы – более 18.2 - 20 ммоль/л. В зависимости от механизма развития различают кетоацидотическую, гиперосмолярную и гиперлактацидемическую комы. Кетоацидотическая кома развивается вследствие накопления в крови кетоновых тел (ацетона и др.), что ведет к нарушению кислотного баланса в организме. В развитии гиперосмолярной комы играют роль факторы, приводящие к обезвоживанию в организме (прием мочегонных препаратов, острые желудочно-кишечные заболевания, сопровождающиеся рвотой и диареей, обширные ожоги, кровотечения). Гиперлактацидемическая кома обусловлена накоплением в организме молочной кислоты вследствие гипоксического состояния, сопровождающего инфекционные и воспалительные заболевания, массивные кровотечения, острый инфаркт миокарда, тяжелые физические травмы.
К гипергликемическому состоянию у больных сахарным диабетом наиболее часто приводит нарушение режима инсулинотерапии (больной пропустил инъекцию или ввел недостаточное количество инсулина), нарушение диеты, режима питания (избыточное употребление углеводов), стресс или инфекционное заболевание.
Признаки гипергликемии: гипергликемическое состояние развивается постепенно. На повышение сахара в крови указывают частое мочеиспускание, потеря аппетита, сильная постоянная жажда и сухость во рту, особенно ночью, кожа сухая, резкая слабость, тошнота, рвота, частый стул, появляется запах ацетона изо рта (похож на запах прокисших фруктов). У ребенка появляется невнимательность на уроках, апатия, сонливость.
Первая помощь: больному необходимо дать стакан теплой воды без сахара, позвонить родителям и сообщить им свои подозрения, вызвать скорую медицинскую помощь. При потере сознания важно, зная о наличии диагноза сахарный диабет у ребенка, заподозрить причину и немедленно вызвать скорую помощь. Лечение этого осложнения проводится исключительно в стационаре.
Гипогликемическое состояние и гипогликемическая кома - состояние организма, вызванное резким снижением уровня сахара крови и недостаточным обеспечением глюкозой клеток центральной нервной системы. Гипогликемия развивается у больных сахарным диабетом при передозировке вводимого инсулина или таблетированных сахароснижающих препаратов, нарушении режима питания или несвоевременном приеме пищи после инъекции инсулина, голодании, алкогольной интоксикации, физических нагрузках. Следует отметить, что гипогликемическое состояние развивается достаточно быстро.
Признаки гипогликемии: сильная потливость (кожа влажная) и бледность, чувство голода, возбуждение, раздражительность, частое сердцебиение, головная боль, дрожание тела, рук, меняется почерк, нарушается равновесие, появляется запинание, ухудшается мышление (память) – ребенку трудно вспомнить, как пишется то или иное слово, он не справляется с простым заданием. Может ухудшаться зрение – отдаленные предметы начинают «расплываться», нарушается чувствительность – появляется чувство онемения.
Первая помощь: в прекоматозном состоянии дать ребенку легкоусвояемые углеводы – сладкое питье, чай с медом, таблетки глюкозы, конфеты, кусочек сахара. Позже больному можно предложить кашу. Не рекомендуется давать шоколад, мороженое и некоторые другие сладости, так как содержащиеся в них жиры замедляют всасывание углеводов. При потере сознания следует срочно вызвать скорую медицинскую помощь. Медицинская помощь начинается с внутривенного введения глюкозы.
Cахарный диабет – заболевание, обусловленное абсолютной или относительной недостаточностью инсулина, сопровождающееся нарушением обмена веществ белков, жиров, углеводов и постепенным поражением всех органов и систем.
У здорового человека в норме уровень глюкозы в капиллярной крови натощак колеблется от 3,3 до 5,5 ммоль/л (от 60 до 100 мг/100 мл), а через 2 часа после приема пищи (приема глюкозы) не превышает 7,8 ммоль/л (140 мг/100 мл). Согласно современным критериям ВОЗ выделяют следующие нарушения углеводного обмена. Если определяется повышение концентрации глюкозы в капиллярной крови натощак выше 5,6ммоль/л, но после приема пищи через 2 часа концентрация не выше 7,8 ммоль/л, ставится диагноз нарушения гликемии натощак. При концентрации глюкозы натощак в пределах 5,6 – 6,1 ммоль/л и после приема пищи через 2 часа выше 7,8 ммоль/л – нарушенная толерантность к глюкозе, которая является стадией преддиабета при сахарном диабете 2 типа. Абсолютными критериями сахарного диабета являются повышение уровня глюкозы натощак выше 6,1 ммоль/л и после приема пищи через 2 часа уровень сахара в капиллярной крови 11,1 ммоль/л. В моче у больных сахарным диабетом появляется сахар и ацетон.
Подъем содержания глюкозы в крови происходит из-за отсутствия или недостатка в организме инсулина, который вырабатывается бета-клетками островков поджелудочной железы, а также из-за ослабления его действия. Инсулин необходим для того, чтобы глюкоза из крови могла проникнуть в жировые, мышечные и печеночные клетки, в которых она используется как источник энергии.
Сахарный диабет является одним из наиболее распространенных заболеваний. В мире насчитывается более 177 миллионов больных сахарным диабетом. По оценкам ВОЗ, к 2025 году их будет 300 миллионов. В промышленно развитых странах диабетом страдают 4 - 6 % всего населения. В Республике Беларусь наблюдается ежегодное увеличение числа больных диабетом.
В соответствии с международной классификацией принято выделять два основных типа диабета:
Сахарный диабет 1 типа (СД 1 типа, инсулинзависимый диабет): для этого типа диабета свойственно развитие заболевания в детском, юношеском и молодом возрасте. Среди больных большинство лиц мужского пола. При данном типе сахарного диабета инсулин не вырабатывается поджелудочной железой или вырабатывается в недостаточном количестве. Поэтому больной с самого начала заболевания нуждается в инъекциях препаратов инсулина.
Сахарный диабет 2 типа (СД 2 типа, инсулиннезависимый диабет): на диабет 2 типа приходится более 90% случаев диабета во всем мире. Это диабет, который выявляется преимущественно у людей старше 45 лет, однако в настоящее время этот тип диабета «молодеет» - его все чаще обнаруживают у детей и подростков вследствие увеличения случаев ожирения. Чаще страдают женщины. При сахарном диабете 2 типа организм не способен эффективно использовать вырабатывающийся в поджелудочной железе инсулин – наблюдается невосприимчивость тканей к действию инсулина (инсулинорезистентность) наряду с его повышенной выработкой (гиперинсулинемией). Для лечения сахарного диабета 2 типа не всегда требуется введение инсулина.
В последние годы все большее распространение получает сахарный диабет, который развивается после перенесенного панкреатита и оперативного вмешательства на поджелудочной железе. Страдают им чаще всего лица с хроническим алкоголизмом.
Существует также особый тип диабета, который развивается в некоторых случаях во время беременности - гестационный диабет. Частота его возникновения составляет примерно 2-5 % среди беременных женщин. Несмотря на то, что после родов этот тип диабета может полностью исчезнуть, во время беременности это заболевание наносит существенный вред здоровью матери и ребёнка. Влияние диабета на плод выражается в избыточной массе ребёнка на момент рождения, различными уродствами и врожденными пороками развития. Женщины, страдавшие гестационным диабетом во время беременности, подвержены большому риску заболеть впоследствии диабетом 2-го типа.
Причины развития: В развитии сахарного диабета 1 типа основную роль играет наличие генетической предрасположенности, реализации которой способствуют вирусные инфекции сезонного характера (ОРВИ, грипп), эпидемический паротит, коревая краснуха, инфекционный гепатит. Вирусы могут непосредственно поражать бета-клетки островкового аппарата поджелудочной железы или индуцировать аутоиммунные реакции. Поэтому развитию сахарного диабета 1 типа могут предшествовать аутоиммунные заболевания, особенно эндокринные (аутоиммунный тиреоидит, хроническая недостаточность коры надпочечников). В реализации генетической детерминации в настоящее время придают значение влиянию ряда химических агентов (нитрозаминов), содержащихся в копченостях и плохо очищенной воде, употреблению в пищу инфицированных почвенными стрептомицетами овощей (редиса, картофеля, моркови), раннему прекращению грудного вскармливания детей и поступлению в организм коровьего белка, недостатку витамина Д.
Для развития сахарного диабета 2 типа генетический фактор играет меньшую роль. Наследственная предрасположенность имеет полигенную природу, для реализации которой решающее значение имеют внешнесредовые и биологические факторы: избыточный вес и ожирение, низкая физическая активность, питание с высоким содержанием жиров и низким содержанием пищевых волокон, возраст (60% больных старше 50 лет), низкий вес при рождении. Факторами риска развития диабета являются также психоэмоциональные нагрузки, стрессовые ситуации, наличие хронического гастрита и холецистита, ишемической болезни сердца.
Признаки заболевания: Характерными ранними признаками сахарного диабета 1 типа являются выраженная жажда, постоянный голод, частое мочеиспускание, потеря веса за короткое время, прогрессирующая утомляемость, снижение успеваемости в школе, затуманивание зрения. У детей клиническая картина заболевания нередко развивается бурно, диабет может обнаруживаться у них в состоянии комы.
Больные диабетом 2 типа редко испытывают эти симптомы. Начало заболевания в большинстве случаев скрытое, жажда умеренная или ее нет. Характерен избыточный вес, возможна небольшая потеря веса в начале заболевания. Во многих случаях при диабете 2 типа симптомы отсутствуют, и диагноз устанавливается только через несколько лет после появления заболевания, когда уже имеются поздние осложнения. Почти 50% больных диабетом 2 типа не знают о том, что больны.
Диабет вызывает поражения различных органов и тканей. Происходят изменения кожи и подкожной клетчатки - наблюдается сухость, шелушение, трещины, пожелтение ладоней и подошв. Могут наблюдаться поражения опорно-двигательного аппарата, органов дыхания, сердечно-сосудистой системы, органов пищеварения. К поздним осложнениям диабета относят поражения сосудов (ангиопатии) и повреждение нервных волокон (невропатии). Онемение и потеря чувствительности в стопах являются наиболее типичными признаками развития поздних осложнений. Поражения сосудов и нервов в области нижних конечностей способствуют образованию язв, развитию гангрены, что в свою очередь может привести к ампутации. При сахарном диабете поражаются почки – развивается нефропатия (диабетическая почечная болезнь), которая может привести к полной потере почечной функции – хронической почечной недостаточности. В настоящее время диабет является наиболее частой причиной почечной недостаточности, требующей проведения диализа или трансплантации почки. При диабете страдает орган зрения – у больных развивается диабетическая катаракта и ретинопатия (вследствие поражения кровеносных сосудов, питающих сетчатку), что может привести к слепоте.
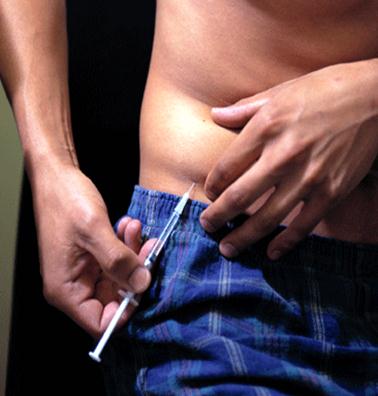 РИСУНОК №1: подкожное введение больным сахарным диабетом препарата инсулина.
РИСУНОК №1: подкожное введение больным сахарным диабетом препарата инсулина.
Принципы лечения. Лечение сахарного диабета должно быть комплексным. Решающим условием для успешного лечения сахарного диабета является диетотерапия. Основными требованиями, предъявляемыми к диете для больных сахарным диабетом, являются: исключение рафинированных легкоусвояемых углеводов, ограничение продуктов, содержащих большое количество животных жиров и увеличение содержания растительных жиров, употребление продуктов, содержащих клетчатку (пшеничные и ржаные отруби, овощи, фрукты). Из диеты исключаются сахар, мед, варенье. Вместо сахара больным рекомендуются его заменители, обладающие сладким вкусом, но не требующие для усвоения инсулина – сорбит, ксилит, фруктоза. В диете должно быть достаточное количество овощей, бедных углеводами, фруктов и ягод (яблоки, лимоны, апельсины, клюква, черника, слива, вишня). Полезно употребление продуктов, обладающих липотропным действием – творога, овсяной крупы, сои, морской рыбы.
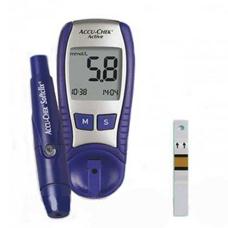
Для сахароснижающей терапии используют препараты инсулина, таблетированные сахароснижающие средства. Для коррекции лечения, экспресс-контроля уровня сахара в крови больные диабетом пользуются уальными приборами – глюкометрами.
РИСУНОК № 2: глюкометр с тест-полосками
для экспресс-диагностики гликемии
 Больным диабетом рекомендуется лечебная физкультура, гигиеническая гимнастика, посильная физическая работа.
Больным диабетом рекомендуется лечебная физкультура, гигиеническая гимнастика, посильная физическая работа.
Современные методы лечения позволяют больным диабетом вести полноценную жизнь, долгое время сохранять достаточно высокую работоспособность. В Республике Беларусь создана сеть школ диабета, где больные учатся «жить с диабетом».
При хорошей компенсации болезни и неплохой подготовке дети с диабетом наравне со здоровыми детьми учатся в школах, спецшколах и гимназиях. Желательно, чтобы школа находилась недалеко от дома, так как дорога не должна утомлять ребенка. Учитель, наряду с медицинскими работниками должен быть информирован о наличии у ребенка сахарного диабета. Он обязан знать о возможности развития острых осложнений и порядке оказании детям первой помощи. Педагогу следует быть осмотрительным и заранее пресекать негативную реакцию сверстников на проявления болезни ученика, не позволять себе быть чрезмерно строгим либо чрезмерно снисходительным к нему. При выборе обучения ребенка на дому или в школе, по мнению детских психологов, предпочтение должно быть отдано школе. У детей, обучающихся на дому, гораздо более выражены такие особенности психического развития как замкнутость, недоверчивость, сильная зависимость от взрослых, робость, неуверенность в себе, заниженная самооценка, убежденность, что все происходящее никак не зависит от самого себя. Нередко жизненные трудности дети, страдающие диабетом, пытаются объяснить исключительно наличием своего заболевания. Порядок обучения детей с диабетом, величина нагрузок должны определяться в постоянном контакте родителей, врача, педагога и детского психолога.
Профилактика диабета: В профилактике сахарного диабета 1 типа основная роль отводится предупреждению раннего проявления заболевания. Известно, что более позднее начало улучшает в дальнейшем прогноз течения заболевания. С целью уменьшения вероятности вирусных инфекций следует уделять внимание укреплению иммунитета ребенка - закаливанию ребенка, правильному физическому воспитанию, рациональному питанию. Необходимо своевременно проводить вакцинопрофилактику.
Согласно современным научным данным потенциальными мероприятиями по профилактике сахарного диабета 1 типа могут быть признаны: исключение родов при внутриутробном инфицировании краснухой, пролонгирование грудного вскармливания, использование продуктов, не инфицированных стрептомицетами, исключение контактов с диабетогенными химическими агентами (нитрозаминами).
Для предупреждения сахарного диабета 2 типа ведущее значение имеют факторы здорового образа жизни - рациональное питание, поддержание нормальной массы тела, подвижный образ жизни. Следует избегать стрессовых ситуаций и переутомления.
Самым важным из всех факторов риска сахарного диабета 2 типа является ожирение. Обнаружена тесная корреляция между индексом массы тела (ИМТ) и частотой сахарного диабета. Особенно это проявляется при избыточном накоплении жира в области передней брюшной стенки и брюшной полости, ибо при таком распределении жировой ткани наблюдается наиболее выраженное снижение чувствительности тканей к инсулину. Поэтому ключевым звеном в профилактике сахарного диабета 2 типа является снижение до нормы и поддержание нормального веса. Рекомендуется низкокалорийная пища – продукты с низким содержанием жира и легкоусвояемых углеводов. Пища должна быть богата растительной клетчаткой. Следует употреблять нежирные сорта мяса, рыбы в отварном, запеченном и тушеном виде. В настоящее время существует ряд медикаментозных средств, которые в дополнение к диетическому питанию позволяют уменьшить массу тела и повысить чувствительность тканей к инсулину.