Дуоденальное зондирование
Дуоденальное зондирование (введение зонда в двенадцатиперстную кишку с целью получения ее содержимого) играет важную роль в диагностике различных гастроэнтерологических заболеваний, в первую очередь желчного пузыря и желчевы-водящих путей, поджелудочной железы, двенадцатиперстной кишки. Дуоденальное зондирование применяют и с лечебной целью (например, для откачивания желчи при сниженной моторной функции желчного пузыря).
Исследование проводят с помощью специального дуоденального зонда диаметром 4—5 мм и длиной до 1,5 м, имеющего на конце металлическую оливу с отверстиями. На зонде имеются три отметки: на расстоянии 45 см (расстояние от резцов до субкардиального отдела желудка), 70 см (расстояние до выходного отдела желудка), 80 см (расстояние до большого дуоденального сосочка).
Процедуру проводят утром натощак (рис. 26). Больному в положении сидя вводят дуоденальный зонд, используя активные глотательные движения. Как только зонд достигнет отметки 45 см и попадет в желудок (что проверяется отсасыванием через зонд желудочного содержимого, имеющего кислую реакцию), больного укладывают на правый бок, подложив валик или свернутое одеяло. В таком положении он продолжает медленно заглатывать зонд (примерно до расстояния 75 см), который спустя определенное время (обычно 40 мин — 1 ч) проходит через привратник и оказывается в просвете двенадцатиперстной кишки. Попытка более быстрого заглатывания зонда приводит к тому, что он свора-
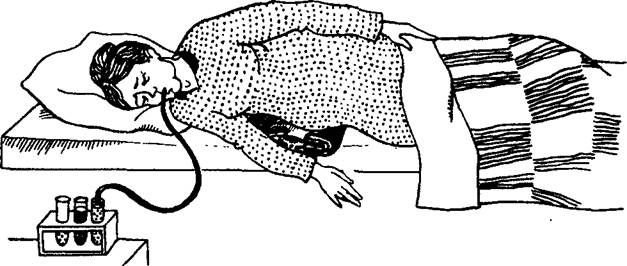
Рис. 26. Техника дуоденального зондирования.
чивается в желудке, в результате чего исследование удлиняется.
Наружный конец зонда опускают в одну из пробирок, штатив с которыми устанавливают ниже уровня койки, на которой лежит больной. О правильном положении зонда судят по появлению в пробирке содержимого желтого цвета, имеющего основную реакцию. Проверить положение зонда можно и с помощью введения в него воздуха через шприц: если зонд находится в двенадцатиперстной кишке, то введение воздуха не сопровождается никакими звуками, если же зонд еще остается в желудке, то при введении воздуха отмечается характерный клокочущий звук.
Наиболее точным способом проверки положения зонда является рентгенологический контроль. При неправильном положении зонда рентгенолог всегда даст точные указания, в какую сторону и насколько его нужно переместить.
При дуоденальном зондировании обычно удается получить три порции дуоденального содержимого. Первая порция (порция А), в норме прозрачная и имеющая золотисто-желтый цвет, представляет собой смесь желчи, панкреатического секрета и кишечного сока. При наличии примеси желудочного сока первая порция становится мутной.
После получения порции А через зонд вводят один из стимуляторов желчного пузыря: 25—40 мл 33 % или 40—50 мл 25 % раствора сульфата магния, 30—40 мл 40 % раствора глюкозы, 15—20 мл теплого растительного масла. Иногда парентерально используют желчегонные средства гормональной природы (питуитрин, холецистокинин). Спустя 10—15 мин после введения стимулятора через зонд начинает поступать вторая порция (порция В) — пузырная желчь коричневого или оливкового, а при застое желчи — темно-зеленого цвета. При слабой концентрационной функции желчного пузыря не всегда удается различить по цвету порции А и В. В таких случаях це-
лесообразно применять хроматическое дуоденальное зондирование: после приема накануне исследования 0,15 г метилено-вого синего в желатиновой капсуле получаемая пузырная желчь окрашивается в синий цвет. При некоторых заболеваниях, например закупорке камнем желчного протока, получить порцию В не удается.
После выделения пузырной желчи (в среднем 30—60 мл) через зонд начинает поступать более светлая печеночная желчь (порция С).
Характер и скорость желчевыделения можно уточнить при использовании так называемого минутированного зондирования, когда дуоденальный зонд переставляют в следующую пробирку каждые 5 мин.
Микроскопическое исследование полученных порций дуоденального содержимого позволяет выявить признаки воспаления в желчном пузыре и желчевыводящих путях (лейкоциты, клетки эпителия), обнаружить различные бактерии и простейшие (например, лямблии), определить нарушения коллоидного состояния желчи (большое количество кристаллов холестерина) и т.д.
Клизмы
Клизмой (от греч. klysma — промывание) называется процедура введения через прямую кишку различных жидкостей с диагностической или лечебной целью.
Диагностическая клизма применяется, например, для распознавания кишечной непроходимости. Для рентгенологического исследования толстой кишки (ирригоскопии) используют так называемую контрастную клизму, содержащую взвесь рентгеноконтрастного препарата. С лечебной целью применяют очистительные, сифонные и лекарственные клизмы.
Очистительные клизмы, предназначенные для разжижения и удаления содержимого нижних отделов толстой кишки, используют при упорном запоре, для удаления токсичных веществ при отравлениях, перед операциями и родами, рентгенологическими исследованиями пищеварительного тракта и эндоскопическими исследованиями толстой кишки, перед применением лекарственных клизм.
Они противопоказаны при острых воспалительных и эрозив-но-язвенных поражениях слизистой оболочки толстой кишки, некоторых острых хирургических заболеваниях органов брюшной полости (острый аппендицит, острый перитонит), желудочно-кишечных кровотечениях, распадающихся опухолях толстой кишки, в первые дни после операций на органах брюшной полости, тяжелой сердечно-сосудистой недостаточности.

|
| Рис. 27. Направление введения наконечника при очистительной клизме. Объяснение в тексте. |
Очистительную клизму ставят с помощью стеклянной или резиновой кружки Эсмарха (специальный резервуар объемом 1—2 л с отверстием), к которой прикрепляют резиновую трубку длиной около 1,5 м с резиновым, эбонитовым или стеклянным наконечником. На конце трубки расположен кран, с помощью которого
можно регулировать поступление воды из кружки. Для очистительной клизмы взрослому человеку требуется обычно 1 — 1,5 л теплой воды (25—35 °С). Если необходимо стимулировать сокращения толстой кишки (при атонических запорах), то можно применять воду более низкой температуры (12— 20 °С). Напротив, если необходимо расслабить гладкую мускулатуру кишечника (при спастических запорах), то используют воду температуры 37—42 °С. Для усиления очистительного действия клизмы иногда добавляют 2—3 столовые ложки глицерина или растительного масла, или растворяют в воде 1 столовую ложку стружки детского мыла.
В кружку Эсмарха наливают воду и, открыв кран, заполняют резиновую трубку, вытесняя воздух. Затем кран вновь закрывают и кружку подвешивают выше уровня кровати. Больной ложится на левый бок с согнутыми в коленях ногами, подтянув их к животу (в таком положении больного анальное отверстие более доступно для введения наконечника). Под больного подкладывают клеенку, край которой опускают в таз.
return false">ссылка скрытаПервым и вторым пальцами левой руки раздвигают ягодицы больного, а правой рукой вращательными движениями осторожно вводят в прямую кишку на глубину 10—12 см предварительно смазанный вазелином наконечник. Вначале (первые 3—4 см) наконечник вводят по направлению к пупку больного (рис. 27, а), а затем поворачивают соответственно просвету прямой кишки и продолжают введение параллельно копчику (рис. 27, б). После этого открывают кран и вводят жидкость, поднимая кружку на высоту до 1 м. Если вода не поступает, необходимо несколько выдвинуть наконечник и увеличить напор поды, подняв кружку выше. Напротив, при возникновении болей по ходу толстой кишки напор воды уменьшают. После окончания введения жидкости больного просят воздержаться от дефекации в течение 5—10 мин. Затем за счет стимуляции перистальтики толстой кишки происходит опорожне-
мие ее нижних отделов от каловых масс. Использованные наконечники моют теплой водой с мылом и кипятят.
При упорном запоре, особенно спастического характера, применяют масляные клизмы. Для этого 100—200 г подогретого до температуры 37—38 °С любого растительного масла вводят в прямую кишку с помощью резинового грушевидного баллончика или шприца Жане. Масляные клизмы, способствующие расслаблению стенки кишки и последующему усилению перистальтики, ставят обычно вечером (после нее больной должен спокойно полежать в течение получаса), при этом послабляющий эффект наступает через 10—12 ч, обычно утром.
Для стимуляции опорожнения кишечника при атонических запорах используют также гипертонические (солевые) клизмы: 50— 100 мл 10 % раствора хлорида натрия или 20—30 % раствора сульфата магния вводят в прямую кишку с помощью резинового баллончика или шприца Жане, после чего просят пациента воздержаться от дефекации в течение 20—30 мин. Поскольку гипертонические клизмы благодаря своему осмотическому действию способствуют выходу воды из тканей в просвет прямой кишки, то их применяют при отеках, в частности при отеке мозговых оболочек.
Сифонные клизмы применяют с лечебной целью при различных отравлениях, интоксикации продуктами обмена веществ (например, при хронической почечной недостаточности), при динамической и механической кишечной непроходимости (в последнем случае в качестве предоперационной подготовки), а также при неэффективности очистительных клизм.
Для сифонной клизмы (рис. 28) используют большую воронку емкостью 0,5—2 л, а также резиновую трубку длиной 1 — 1,5 м с диаметром не менее 1 см, соединенную с гибким резиновым наконечником или резиновой кишечной трубкой длиной 20—30 см. Вместо кишечной трубки и гибкого резинового наконечника можно воспользоваться толстым желудочным зондом.
Больной принимает то же положение, что и при очистительной клизме (на левом боку или на спине с несколько согнутыми в коленях ногами). Гибкий конец резиновой кишечной трубки или толстого желудочного зонда, смазанный вазелином, вводят через прямую кишку на глубину 20—30 см. Действие сифонной клизмы, так же как и промывание желудка, основано на принципе сообщающихся сосудов. Подсоединив воронку к наружному концу трубки, ее удерживают в несколько наклонном положении немного выше уровня таза пациента и заполняют жидкостью для промывания — чистой кипяченой водой, слабым раствором перманганата калия, 2 % раствором гидрокарбоната натрия. Воронку поднимают вверх примерно на

Рис. 28. Сифонная клизма.
50 см выше уровня тела, после чего жидкость начинает поступать в кишечник. Как только жидкость в воронке дойдет до ее сужения, воронку опускают ниже уровня тела больного, и она начинает заполняться поступающей обратно из кишечника жидкостью вместе с пузырьками газа и каловыми массами. Перевернув воронку и вылив содержимое, процедуру промывания повторяют до тех пор, пока из кишечника в воронку не будут поступать чистые промывные воды.
Обычно на одну сифонную клизму требуется 10—12 л жидкости.
К лекарственным клизмам относятся лечебные клизмы для введения различных лекарственных веществ; их объем равен обычно 50—100 мл (микроклизмы).
Для лекарственных клизм используют резиновый грушевидный баллончик или шприц Жане с длинным резиновым наконечником (катетером), который вводят в прямую кишку на глубину 10—12 см. Перед их применением, как правило, ставят очистительную клизму. Различают лекарственные клизмы общего (резорбтивного) и местного действия.
Лекарственные клизмы местного действия применяют с расчетом на местный эффект вводимого лекарственного вещества. Так, при воспалительных заболеваниях слизистой оболочки прямой и сигмовидной кишки используют клизмы с настоем ромашки и колларголом, при воспалении предстательной железы — с антипирином и т.д.
Лекарственные клизмы общего действия применяют при невозможности или нежелательности перорального или парентерального введения лекарственных веществ.
При этом, как и при любом ректальном способе, различные лекарственные вещества всасываются в кровь, не попадая в печень и, следовательно, не разрушаясь в ней. С помощью лекарственных клизм вводят, например, некоторые снотворные (хлоралгидрат).
При необходимости введения через прямую кишку большого количества лекарственных растворов применяют капельные клизмы. Такая потребность может, например, возникнуть при обезвоживании организма (в частности, при упорных рвотах), когда внутривенное введение жидкости затруднено из-за большой вязкости крови. При капельном введении в резиновую трубку (ближе к кружке Эсмарха) вставляют капельницу и зажим. Через прямую кишку на глубину 20—30 см вводят трубку с резиновым наконечником. Поступление соответствующих растворов (например, изотонического раствора хлорида натрия) регулируется с помощью зажима и производится обычно со скоростью 60—100 капель в 1 мин.
Что же касается так называемых питательных клизм, прежде применявшихся в качестве одного из способов искусственного питания, то сейчас от них отказались, поскольку выявлено, что в прямой и сигмовидной кишке нет условий для переваривания и всасывания белков, жиров, витаминов.