Мазок периферической крови: нормохромные эритроциты нормальных размеров, шистоцитов, дегмацитов (“надкусанных” клеток) или сфероцитов нет.
More Than Meets the Eye.
John S. Nguyen, M.D., Spyridon S. Marinopoulos, M.D., Bimal H. Ashar, M.D., and John A. Flynn, M.D.
N Engl J Med 2006; 355:1048-1052September 7, 2006
В этой статье представлена постадийно информация о реальном пациенте (жирный шрифт), эта информация обсуждается экспертом-клиницистом, который обращается напрямую к читателю (обычный шрифт). Далее следуют комментарии авторов.
Пациентка 61 года была госпитализирована с жалобами на ощущение сердцебиения и одышку на протяжении двух последних дней. У нее была обнаружена фибрилляция предсердий с быстрым желудочковым ответом, начато лечение внутривенным введением дилтиазема и гепарина. Состояние пациентки улучшилось, но на третий день после госпитализации она сообщила о возникновении легкой слабости и тошноты, а также изменение цвета мочи на темно-красный. Мочевой катетер у пациентки установлен не был, ощущения сердцебиения, одышки, болей в спине или животе, дизурии или головокружения не отмечала.
Эксперт:
Темно-красный цвет мочи указывает, чаще всего, на макрогематурию или пигментурию (к которой относятся гемоглобинурия и миоглобинурия). Хотя обычно при пигментурии моча окрашена в цвет чая или колы, иногда она может быть темно-красного, коричнево-малинового и даже ярко-вишневого цвета. О гематурии будет свидетельствовать обнаружение большого количества эритроцитов при микроскопии мочи, тогда как их отсутствие в сочетании с обнаружением гемоглобина при анализе мочи (в оригинале – urinary dipstick testing; прим. перев.) будет свидетельствовать о пигментурии. (Чтобы различить эти состояния, можно также использовать центрифугирование мочи: появление красного осадка будет указывать на гематурию, а красного супернатанта – на пигментурию. В последнем случае, можно провести анализ супернатанта на гемоглобин). Если, при наличии красной окраски мочи, будут получены отрицательные результаты анализа мочи на гемоглобин и при микроскопии не будет обнаружено эритроцитов, то можно предположить более редкую причину изменения окраски, например вследствие употребления свеклы (в оригинале – beeturia; beet – свекла; прим. перев.) или порфирии. Если у этой пациентки окажется макрогематурия, я бы предположил возможное наличие инфекции мочевых путей, злокачественной опухоли или нефролитиаза. Если будет подтверждена макрогематурия и отсутствие инфекции мочевых путей, я бы посоветовал выполнить цистоскопию и компьютерную томографию (КТ) брюшной полости и малого таза.
В анамнезе у пациентки артериальная гипертензия, по поводу которой она получает гидрохлортиазид. В остальном она была здорова, других медикаментов или растительных препаратов не принимала. За последние несколько месяцев ее вес не изменялся. В последнее время за пределы страны не выезжала. Курение, прием алкоголя, прием наркотиков отрицает.
При физикальном обследовании: Температура тела в норме, ЧСС от 90 до 100 ударов в минуту, АД – 120/70 мм Hg, ЧДД – 16/мин, сатурация кислорода (SaO2) – 95% при дыхании атмосферным воздухом. При аускультации легкие чистые. При обследовании сердечно-сосудистой системы отмечался только нерегулярный ритм. При пальпации живота увеличения размеров органов, опухолевидных образований или болезненности в надлобковой области не выявлено. Реберно-позвоночные углы безболезненны. При ректальном обследовании опухолевидных образований не выявлено, гваяковый анализ стула на скрытую кровь отрицательный. Очаговых изменений на коже не обнаружено.
Эксперт:
Причиной гематурии все еще может быть злокачественное новообразование мочеполовой системы. Отсутствие лихорадки, озноба и болезненности в реберно-позвоночных углах делает диагноз пиелонефрита маловероятным, хотя по-прежнему возможно наличие инфекции нижних отделов мочевых путей. Пигментурией может проявляться рабдомиолиз (в виде миоглобинурии). Однако при рабдомиолизе обычно возникает миалгия, и, кроме того, пациентка не принимает лекарственных препаратов, которые могут вызвать подобное осложнение. Другой причиной окрашивания мочи в темно-красный цвет является гемоглобинурия, вызванная быстрым внутрисосудистым гемолизом. У пациентки может быть дефицит глюкозо-6-фосфат дегидрогеназы (G6PD), однако в анамнезе нет данных об острой инфекции или приеме таких медикаментов, как сульфонамид или нитрофурантоин, которые могли бы усилить гемолиз при подобной патологии. Также следует обратить внимание на такие возможные причины, как маршевая гемоглобинурия, микроангиопатический гемолиз вследствие патологии клапанов и пароксизмальная ночная гемоглобинурия (PNH). Однако сердечных шумов не выявлено, и в анамнезе нет данных о недавних значительных физических нагрузках.
На третий день после госпитализации в анализе крови уровень лейкоцитов составлял 11,0×109/л, по сравнению с 7,0×109/л при поступлении; гематокрит – 30%, при поступлении – 35%; уровень тромбоцитов оставался в пределах нормы; уровень креатинина – 1,8 мг/дл (160 мкмоль/л), при поступлении – 0,9 мг/дл (80 мкмоль/л). Пока пациентка получала нефракционированный гепарин, показатель активированного частичного тромбопластинового времени составлял 2,7 от контрольного (имеется в виду соотношение АЧТВ/АЧТВдолж, где АЧТВдолж подсчитывается по определенным таблицам; при терапии нефракционированным гепарином это соотношение должно быть, по аналогии с МНО, повышено до 1,5-2,5; прим. перев.). Уровень креатинфосфокиназы был в пределах нормы. При анализе мочи обнаружены высокие уровни гемоглобина и белка (3+). Результат анализа мочи на миоглобин отрицательный. Результаты микроскопического исследования мочи: эритроциты – 2-3 в поле зрения, лейкоциты – 0-1 в поле зрения, эпителий – 0-1 в поле зрения, бактерии в небольшом количестве, цилиндров и кристаллов не обнаружено.
Эксперт:
Хотя у данной пациентки моча имеет темно-красную окраску и при анализе мочи выявлен гемоглобин, однако количество эритроцитов при микроскопии составляет только 2-3 в поле зрения, что указывает на остро развившуюся гемоглобинурию или миоглобинурию. Нормальный уровень креатинфосфокиназы и отрицательный результат анализа мочи на миоглобин означают, что единственной возможной причиной симптомов у пациентки остается гемоглобинурия. Вызывает тревогу возможность развития почечной недостаточности, так как гемоглобинурия может вызывать острый некроз канальцев вследствие формирования конгломератов гемоглобина. Протеинурия у пациентки может отражать наличие как транзиторного процесса, например инфекции или стресса, так и патологии клубочков или канальцев.
Было выполнено промывание мочевого пузыря, после этого выделяемая моча снова стала прозрачной и желтой. На четвертый день после госпитализации лабораторные исследования были выполнены повторно, уровень креатинина в сыворотке составил 3,1 мг/дл (270мкмоль/л), уровень мочевины – 29 мг/дл (10,4 ммоль/л), гематокрит – 23%, лейкоциты – 7,72×109/л, тромбоциты – 203×109/л. Микроскопия мазка периферической крови: лейкоциты не изменены, шистоцитов, дегмацитов (“надкусанных” эритроцитов), клеточных фрагментов и сфероцитов не обнаружено (Рисунок 1).
Рисунок 1.
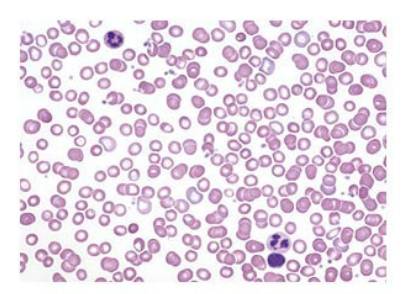
Мазок периферической крови: нормохромные эритроциты нормальных размеров, шистоцитов, дегмацитов (“надкусанных” клеток) или сфероцитов нет.
Эксперт:
У пациентки быстро прогрессирует анемия и почечная недостаточность. Учитывая отсутствие явного кровотечения или агрессивной инфузионной терапии, я предполагаю наличие массивного гемолиза; гемоглобинурия указывает на то, что гемолиз острый и внутрисосудистый. По имеющимся данным, пациентке не проводилось переливания крови, что могло бы вызвать острую гемолитическую трансфузионную реакцию. Повышение уровня креатинина у пациентки может быть следствием пигмент-индуцированного острого тубулярного некроза, сочетающегося со снижением экстрацеллюлярного объема и ишемией почек (в оригинале – The patient's rising creatinine level may be due to pigment-induced acute tubular necrosis accompanied by extracellular volume depletion with renal ischemia; честно говоря, сам не понял, почему… прим. перев.). В анамнезе нет упоминаний о воздействии нефротоксических агентов или внутривенном введении контрастных веществ, но я хотел бы проверить правдивость этой информации. Учитывая усиливающуюся почечную недостаточность и продолжающийся гемолиз, возможно развитие гиперкалиемии, поэтому следует постоянно мониторировать уровень калия.
Уровень калия составлял 4,7 ммоль/л, лактат-дегидрогеназы – 1610 Мед/л (норма 122-220 Мед/л). При дальнейшем обследовании выявлен высокий уровень гемосидерина в моче (4+), сывороточный уровень G6PD в пределах нормы, ретикулоциты – 4,3% (норма 0,5-1,8%), уровень гаптоглобина неопределяем, прямая и непрямая пробы Кумбса отрицательны. Уровень ферритина составил 30 мкг/л (норма 10-300 мкг/л), сывороточного железа – 38 мкг/л (7 мкмоль/л), при норме 50-70 мкг/л (9-30 мкмоль/л), трансферрина – 153 мг/дл (норма 200-400 мг/дл), сатурация железа – 20% (норма 20-55%).
Эксперт:
Выраженное повышение уровня лактат-дегидрогеназы, неопределяемый уровень гаптоглобина и гемосидеринурия подтверждают диагноз гемолитической анемии вследствие внутрисосудистого гемолиза. Нормальный уровень G6PD и отсутствие воздействия медикаментов, обладающих оксидантным действием делают диагноз дефицита G6PD маловероятным, хотя иногда у пациентов с этой патологией в условиях острого гемолиза может быть нормальный уровень G6PD.
Уровень ферритина у пациентки находиться на нижней границе нормы, поэтому возможно развитие дефицита железа, что является одной из особенностей хронического внутрисосудистого гемолиза. Большинство гемолитических процессов протекают в основном экстраваскулярно, при этом уровень железа восстанавливается путем метаболизирования молекул гема ретикулоэндотелиальной системой. Напротив, при массивном интраваскулярном гемолизе (что бывает, например, при маршевой гемоглобинурии или PNH, а также, изредка, у пациентов с искусственными клапанами сердца) внутри сосудов могут высвобождаться очень большое количество гемоглобина, и тогда происходит его потеря через почечную экскрецию. Пациентка находится в стационаре, в анамнезе нет данных о недавних физических нагрузках, и у нее не установлены искусственные сердечные клапаны. Дополнительно расспросив пациентку, можно попытаться выявить предшествовавшие эпизоды гемоглобинурии, что свидетельствовало бы в пользу диагноза PNH.
На ультразвуковом исследовании почек признаков гидронефроза, нефролитиаза или объемных образований не обнаружено. Пациентке продолжали проводить инфузионную терапию, при этом сохранялся достаточный объем выделяемой мочи, однако уровень креатинина в сыворотке продолжал повышаться и достиг 3,5 мг/дл (310 мкмоль/л). Нестероидных противовоспалительных препаратов или внутривенных контрастных препаратов во время госпитализации и до нее пациентка не получала.
Эксперт:
Отсутствие признаков гидронефроза при ультразвуковом исследовании позволяет исключить обструкцию мочевых путей как причину жалоб пациентки. С целью улучшения перфузии почек и поддержания диуреза, а также для предупреждения дальнейшего повреждения почек вследствие пигментурии, следует продолжать внутривенное введение солевых растворов. Существует предположение, что при лечении пациентов с нетравматическим рабдомиолизом или пигментурией ощелачивание мочи с помощью внутривенного введения натрия бикарбоната может иметь протективный эффект по отношению к почкам, так как ведет к увеличению растворимости миоглобина и гемоглобина. Однако ощелачивание несет потенциальный риск развития гипокальциемии, поэтому сомнительно, что этот метод имеет какие-либо преимущества по сравнению с инфузионной терапией одним физиологическим раствором.
При магнитно-резонансной ангиографии и венографии не было выявлено признаков стеноза почечных артерий или тромбоза почечных вен. Была выполнена биопсия почки, при исследовании образца обнаружено распространенное острое поражение канальцев с формированием гемоглобиновых цилиндров (Рисунок 2). Выявлены скопления железа в клетках канальцев. При последующем расспросе пациентки было выяснено, что за последние несколько лет у нее время от времени были похожие эпизоды потемнения мочи, по словам пациентки, они появлялись “на холоде или при простуде”.
Рисунок 2.
