Техника интубации трахеи
Интубацию трахеи осуществляют под контролем зрения с помощью ларингоскопа через рот (оротрахеальная) или нос (назотрахеальная). Успешное выполнение ее возможно лишь при обязательном соблюдении следующих условий; а) правильной укладки больного во время манипуляции; б) снижения глоточных и гортанных рефлексов (адекватная вводная анестезия); в) обездвиживания больного, расслабления жевательных и шейных мышц (миорелаксация).
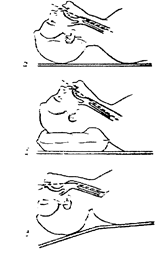
При оротрахеальной интубации мо гут быть использованы два положения Джексона - классическое и улучшенное. При классическом положении (/л/с.?. 7(7) затылочная часть головы расположена на плоскости стола, голова запрокинута на зад, подбородок приподнят кверху и ниж няя челюсть выдвинута вперед. При этом образуется почти прямая линия, проходя щая от верхних резцов по оси гортани и трахеи. К недостаткам этого положения относят усиление натяжения мышц шеи и удлинение расстояния от зубов до голосо вой щели. Для устранения этих недостатоков Джексон предложил приподнимать голову подкладыванием подушки высотой 10-12 см, слегка запрокидывая голову назад ("улучшенное положение"). Ось гортани и Рис. 2.7. Положение ось глотки при этом соединяются, ось по-головы при интубации трахеи лости рта находится под тупым углом к (по. БунятянуА.А): осям гортани и глотки. Если оттянуть ниж- а - классическое поло- нюю челюсть вперед, все три оси образуют женис Джексона; б- улуч- почти прямую ЛИНИЮ (/Л/С. 2. 7^). шейное положение Джексона;
в - неправильное положение ^ Следует помнить, что при таком положении максимально запрокидывать голову назад не надо. это затрудняет интубацию. При неровных или отдельно торчащих зубах на зубы верхней челюсти накладывают прокладку (можно сделать из использованной интубационной трубки). Методика орот' рахсальной интубации с использованием прямой ларингоскопии: а) взять ларингоскоп в левую руку: б) раскрыть рот указательным и большим пальцами правой руки (в правом углу рта указательный палец захватывает зубы верхней, большой палец кладется сверху указа-
/^
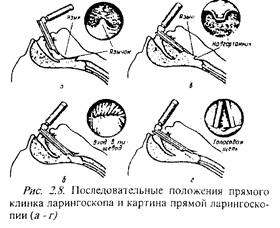

тельного и упирается в зубы нижней челюсти); в) ввести клинок ларингоскопа в рот строго по средней линии, оттесняя им язык влево и вверх; г) продвинуть клинок в полость рта, последовательно замечая сначала язычок мягкого неба, а затем надгортанник (рис. 2.8), д) при использовании прямого клинка его конец подвести под надгортанник, захватить его и вместе с корнем языка отдавить кверху, открывая голосовую щель (рис. 2.9), при глубокой мышечной релаксации и отсутствии спонтанного дыхания голосовая щель имеет трапециевидную или треугольную форму, а вход в пищевод - ще-левидную; при использовании изогнутого клинка (типа Макинтоша) его конец завести в языко-надглоточную ямку (не захватывая надгортанник) и поднять им корень языка вместе с нижней челюстью; вместе с языком поднимается и надгортанник, после чего хорошо становится видна голосовая щель {рис .2.10), е) под контролем зрения ввести трубку в трахею и продвинуть ее вперед до исчезновения за голосовыми связками всей надувной манжеты; ж) провести контроль положения трубки слегка сдавив пальцами трахею для обеспечения герметичности дыха тельных путей; з) раздуть манжету трубки, избегая избыточного ее перераздувания (только для обеспечения герметичности); е) зафиксировать интубационную трубку, используя узкую полоску липкого пластыря (начинать от козелка одного уха и проводить по верхней губе к козелку другого уха). Следуетпомнить, что: а) нельзя использовать клинок как рычаг с опорой на верхние резцы, поскольку это может привести к их повреждению (рис. 2'.11), б) при слишком глубоком введении клинка вместо надгортанника может быть виден вход в пищевод, в таком случае ла-

рингоскоп несколько извлекают до обнаружения надгортанника; в) с "Р^ выборе прямого или изогнутого -^^ клинка необходимо учитывать, что у ^^ __-^^"""^^ больных с длинной шеей легче вы-

больных с длинной шеей легче выполнить интубацию с помощью прямого клинка, а у лиц с толстой короткой шеей, большим языком. коротким деформированным надгортанником - с помощью изогнутого.
При проведении назотрихс-альной интубации под контролем прямой ларингоскопии следует учесть следующие моменты. а) перед интубацией хорошо анестезировать носовой ход местным анестетиком с добавлением адреналина для увеличения его про-
света;
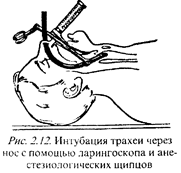
б) при введении трубки в носовой ход ее срез должен быть обращен к носовой перегородке; в) ларингоскопия по вышеописанной методике проводится после прохождения трубки в носоглотку; г) для направления трубки в голосовую щель могут потребоваться длинный корнцанг или специальные щипцы Мэджилла (рис.2. 12). Для контроля за правильностью интубации необходимо'. а) сразу после введения трубки в трахею нажать на грудную клетку больного и убедиться, что при эгом из интубационной трубки выходит струя воздуха: б) подсоединить аппарат ИВЛ к интубационной трубке (при вдувании газовой смеси должна равномерно расширяться грудная клетка, а в фазе выдоха из интубационной трубки должна выходить струя воздуха): в) прослушать фонендоскопом наличие дыхательных шумов над всеми легочными полями, начиная с боковых отделов (по средней подмышечной линии), затем передних и области верхушек. Следуетпомнить, что: а) нельзя ограничиваться выслушиванием дыхания только по средней ключичной линии, так как здесь можно
выслушать проводные шумы при прохождении воздуха через пищевод; б) при введении трубки в один из главных бронхов на противоположной стороне дыхательные шумы не выслушиваются: в таком случае трубку извлекать не стоит, необходимо лишь подтянуть ее на 1-1.5 см и вновь проконтролировать дыхание; в) при введении трубки в пищевод во время искусственного дыхания не всегда видна экскурсия надчревной области и не сразу появляется цианоз (особенно при сопутствующей анемии). При высокой вероятности трудной интубации необходимо заранее определить план действий. В подобной ситуации возможны следующие варианты интубации: а) с помощью бронхоскопа; б) вслепую через нос без проводника или по предварительно введенному проводнику; в) вслепую через рот по предварительно ретроградно введенному проводнику; г) вслепую по пальцу. Интубацию через нос вслепую осуществляют под местной или сочетанной (терминальная + препараты общего действия: 10 мг седуксена и 0,05-0,1 мг фентанила, 10 мг седуксена и 100 мг кетамина в/в) анестезией с обязательным сохранением спонтанного дыхания. После введения трубки в носоглотку дальнейшее ее продвижение осуществляют, ориентируясь по дыхательным шумам. При попадании в трахею. как правило, возникает кашель. В этот момент, если сознание еще не было выключено, сразу следует ввести общий анестетик (например, кетамин в дозе 100 мг), затем, убедившись, что трубка стоит в нужном месте - миорелаксант деполяризующего действия. Если в трахею попасть не удалось, интубационную трубку полностью не удаляют, а лишь подтягивают ее в ротоглотку, используя при необходимости в качестве воздуховода. Данную манипуляцию можно выполнить и в два этапа, сначала введя в трахею проводник (типа тонкого желудочного зонда или трубки от системы для переливания крови с оплавленным концом во избежание травмирования слизистой трахеи) и лишь затем по нему - интубационную трубку. После попадания в трахею проводника через него вводят 2 мл 2% раствора лидокаина для анестезирования слизистой. При возникающем, в ответ на данную манипуляцию, кашле проводник может выйти в носоглоточное пространство. В этой связи одновременно с введением анестетика его следует продвинуть в глубь трахеи на 3-5 см, а затем еще раз проконтролировать положение (по провод нику должен поступать воздух в соответствии с дыханием больного, а попытка изменить положение сопровождается клиникой раздражения дыхательных путей (неприятные ощущения в трахее, кашель и пр.). Интубационную трубку вводят плавно, без рывков, чтобы не выдернуть проводник из трахеи, слегка запрокинув голову больного. При хорошей местной анестезии кашлевой рефлекс при попадании трубки в трахею может не проявиться. В этой ситуации с введением общих
анестетиков и миорелаксантов спешить не надо, использовать их следует только после контроля положения-трубки, убедившись в правильном ее стоянии. Следуетпомнить, что: а) длина проводника должна быть в два с половиной раза больше, чем длина интубационной трубки; б) трубку в трахею следует проводить на вдохе, когда голосовая щель раскрыта максимально; в) появление струи воздуха из проводника или интубационной трубки не является абсолютным признаком их правильного расположения; аналогичная картина наблюдается и тогда, когда они стоят в глотке рядом с голосовой щелью: г) грубые манипуляции с интубационной трубкой могут привести к повреждению слизистой носа. хоан и довольно сильному носовому кровотечению; д) антидеполяри-зующие релаксанты, учитывая их делительное действие, можно вводить только при абсолютной уверенности правильного стояния интубационной трубки. Методика ретроградной интубации по проводнику а) проводится местная анестезия ротоглотки ингаляцией или орошением слизистой местным анестетиком; толстой иглой (типа иглы Туохи) прокалывается перстне-щитовидная мембрана {рис .2.13)', при аспирации в наполненный жидкостью шприц поступают пузырьки воздуха (рис.2.]4а), что свидетельствует о нахождении

Рис. 2.13. Топографическая анатомия подъя:)ычнои кости, щитовидного и перстневидного хрящей для иллюстрации направления иглы при пункцнн перстневпдно-щитовидной мембраны. С изменениями по Zuck 79
конца иглы в трахее; 6) через иглу "толчком" вводят 1-2- мл 2"'о раствора лидоканма (тримекаина) и затем, после того как больной успокоится,вводят проводник (нм может быть эпидуральный катетер, длинный катетер для катетеризации центральных сосудов, проводник Сельдингера ); проводник направляют в сторону рта, откуда его достают корнцангом или крючком (рис. 2.146)', если больной не может широко раскрыть рот, предпочтение отдают мягким проводникам типа эпидурального катетера, который больной может выплюнуть (их, однако, сложнее провести в рот, чем жесткие); в) проводник выводят изо рта. иглу удаляют; интубационную трубку надевают на проводник (лучше брать трубку с боковым отверстием на ее конце, при этом проводник заводят не через срез, а через это отверстие снаружи внутрь); ассистент натягивает оба конца проводника, а анестезиолог продвигает интубационную трубку в трахею {рис. 2.14в,г)\ г) при попадании трубки в трахею следует отпустишь дистальный конец проводника, ввести ее на необходимую глубину (расстояние от мочки уха до носа соответствует расстоянию от зубов до голосовой щели) и провести контроль правильности се стояния; если проводник препятствует продвижению трубки, его срезают у кожи шеи (рис.2.14д). Следуетпомнить, что препятствовать продвижению трубки мо^ жет не проводник, а голосовые связки (ориентироваться на глубину введения трубки, вытаскивание ее на 1-1,5 см приведет к прекращению кашля). В этом случае целесообразно попытаться изменить направление ее введения, передвигая трубку из одного угла рта в другой, а также изменяя положение головы. Для выполнения данной манипуляции требуется хорошая местная анестезия, потенцированная действием обшеанестетических средств, дыхание и сознание должны быть сохранены. Если затруднения при интубации возникают неожиданно, следует; а) вызвать более опытного анестезиолога; б) не суетиться, а обеспечить адекватную вентиляцию маской, при необходимости с использованием воздуховода или высокочас тотной вентиляции легких через иглу, введенную в трахею посредством пункции перстне-щитовидной мембраны:


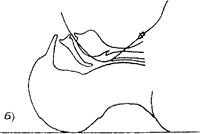


Рис. 2.14. Методика ретроградной интубации трахеи по проводнику.
в) если проблем с икусственным поддержанием газообмена нет. проверить правильность укладки больного на операционном столе. ввести адскватнуго дозу миорслаксанта, языкодержа гелем захватить язык и вывести его максимально наружу в левый угол рта, повторить интубацию. г) если 3-4 попытки окажутся безуспешными, интубацию следует прекратить, перевести больного на самостоятельное дыхание, д) отказаться от операции или при необходимости ее выполнения попытаться интубировать вслепую по вышеописанным методикам', е) при малейших затруднениях с вентиляцией легких миорелак-санты и общие анестетики больше не вводить, перевести больного на самостоятельное дыхание.